A Montréal, une clinique s’est spécialisée dans la chirurgie de réassignation de genre : des personnes transgenres peuvent y bénéficier des dernières techniques médicales pour opérer leur transition. Reportage dans une structure d’exception.
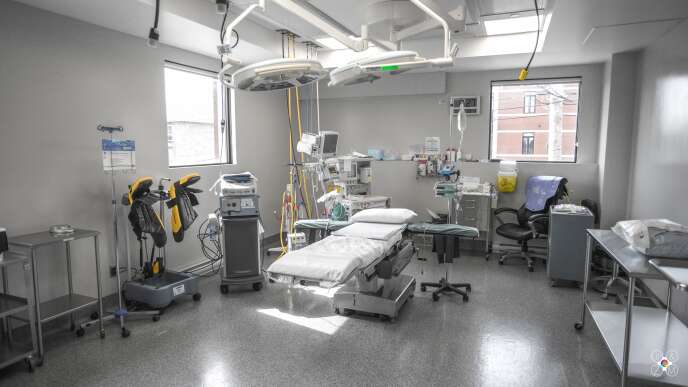
C’est un bâtiment sobre à l’angle de deux rues, moderne et épuré, fait de briques rouges et de tôle grise. Nous sommes à Montréal, au Complexe chirurgical CMC, situé dans un quartier calme proche de la rivière des Prairies, qui borde le nord de la ville québécoise. On y pratique la chirurgie esthétique ou encore la chirurgie de l’estomac destinée aux personnes obèses. Mais le type de chirurgie qui connaît un succès grandissant d’année en année au CMC est destiné aux personnes transgenres. En d’autres mots, de la chirurgie de réassignation ou d’affirmation de genre, regroupée sous l’entité dénommée GRS (pour gender reassignment surgery).
Croissance fulgurante
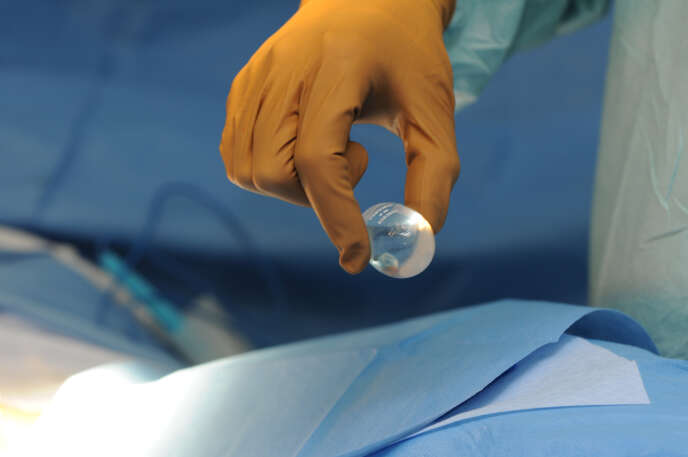
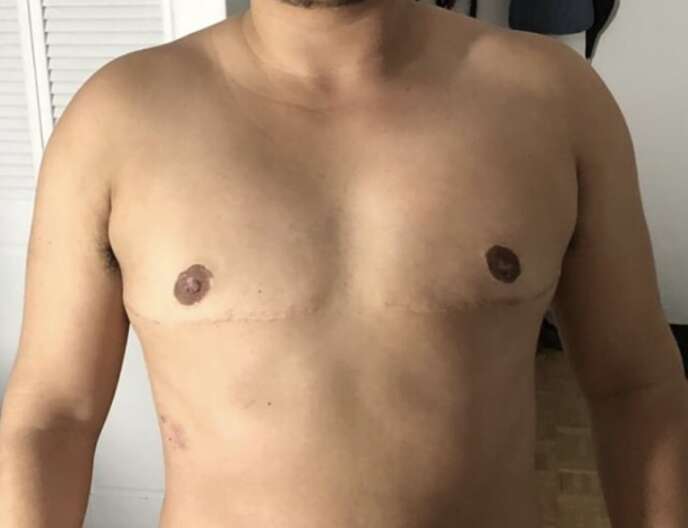
En cinq ans, le nombre de ces interventions au sein du complexe chirurgical a quasiment doublé. Une croissance fulgurante, qui continue exponentiellement pour atteindre 900 opérations en 2018. Il peut s’agir d’augmentation mammaire ou du rasage de la pomme d’Adam dans la chirurgie homme vers femme (male to female, MtF) ; de mammectomie et de masculinisation du torse dans la chirurgie femme vers homme (female to male, FtM). Y sont également pratiquées des chirurgies génitales : la vaginoplastie, c’est-à-dire la construction d’un appareil génital féminin, dans la chirurgie MtF, et la phalloplastie, l’élaboration d’organes génitaux mâles, dans la chirurgie FtM.
Les personnes trans sont affectées par ce que l’on appelle la dysphorie de genre, actuellement classée comme un trouble psychiatrique par le Manuel diagnostique et statistique des troubles mentaux (DSM) américain. Une réalité stigmatisante, dénoncée par la communauté trans, tandis que l’attestation de cette affection chez le patient est un passage indispensable si celui-ci souhaite une prise en charge de sa chirurgie. « La dysphorie est enseignée comme étant une affection mentale », regrette Maël Paufert, Français trans de 26 ans qui a récemment été opéré.
La dysphorie se traduit par la détresse et la douleur psychologique ressenties par les personnes trans qui expérimentent des situations d’inadéquation entre leur genre vécu et le sexe assigné à la naissance. « J’ai réalisé qu’il y avait des mots pour expliquer pourquoi je me sentais mal, pourquoi j’étais bloqué dans un carcan, raconte Maël. La notion de transidentité a été une révélation pour moi. » Les conséquences de la dysphorie sont multiples et dramatiques, allant du mal-être au suicide.
Pour soulager les personnes qui souffrent de dysphorie de genre, « il existe des traitements non chirurgicaux », rappelle Daphney Prophète, conseillère clinicienne chargée du développement organisationnel au CMC. Pour les hommes trans, l’utilisation du binder en est une. Ce vêtement comprime la poitrine dans le but d’obtenir un torse plat – pratique non sans risques qui s’envisage avec précaution. Ou encore, il est possible d’utiliser un packer, un objet de forme phallique porté sous les vêtements qui va donner l’impression d’avoir un pénis. Le recours à une hormonothérapie féminisante ou masculinisante est également une option.
Certaines personnes trans, elles, expriment le besoin d’avoir recours à une ou plusieurs opérations chirurgicales afin de mieux faire correspondre leur expression de genre et leur identité de genre. A l’image de Genevieve Aphrodite, Canadienne de 39 ans qui vit à Vancouver et qui a eu une vaginoplastie au CMC de Montréal début avril. « Je voulais l’avoir depuis vingt ans », déclare-t-elle. Couverture santé, critères trop stricts de l’époque… Elle a dû patienter. « C’est un soulagement, un procédé de transition majeur que j’ai finalement pu concrétiser », juge-t-elle aujourd’hui.
Afin que les opérations soient prises en charge par le système de santé canadien, les patients – qui peuvent aussi être des personnes non binaires, qui peuvent se reconnaître partiellement des deux genres en même temps – doivent remplir des critères administratifs et médicaux stricts (c’est aussi le cas en France). Dans un premier temps, ils soumettent un dossier médical. S’ensuit la phase de clinique préopératoire, un processus complexe durant lequel le dossier est évalué. Ensuite, celui-ci est envoyé au ministère de la santé, pour aboutir à la prise en charge des frais.
« Délais d’attente performants »
C’est une étape longue, d’une durée de six à neuf mois, sur laquelle le CMC n’a pas de contrôle. Cependant « les délais d’attente restent très performants », relève Daphney Prophète. Les étapes se passent bien car « nous avons affaire à une patientèle déjà très informée », constate Henri Labelle, travailleur social et psychothérapeute au sein du CMC. Une fois que le dossier est validé, il faut compter six mois environ pour avoir accès à la chirurgie. Enfin, les patients bénéficient d’un suivi par courriel et téléphone après l’intervention.
Ces chirurgies – surtout, disons-le, celles qui concernent les organes génitaux – intriguent les personnes cisgenres (dont le sexe assigné à la naissance correspond à l’identité de genre). Elles donnent fréquemment lieu à des questions mal venues posées aux personnes trans ou non binaires. Des questions indiscrètes et déplacées, pourtant continuellement réitérées que cela soit sur les réseaux sociaux ou dans la vie réelle. L’envie ou le besoin de réaliser une chirurgie dans le cadre de sa transition est une décision propre à chaque individu, et n’est pas systématique dans les parcours transgenres.
Au CMC de Montréal, ces actes font désormais partie du quotidien. L’équipe médicale est constituée de trois ou quatre chirurgiens qui ont chacun leurs spécialités : Eric Bensimon pratique la féminisation faciale, Maud Bélanger réalise principalement des phalloplasties, tandis que Pierre Brassard prend en charge les vaginoplasties.
« Cela n’a pas toujours été facile, notamment à travers le regard des confrères. Certains me disaient que je gâchais mon talent à me spécialiser sur ce type de chirurgie »Pierre Brassard, chirurgien
Lorsqu’il a opéré son premier patient transgenre, dans le milieu des années 1990, Pierre Brassard a réalisé que « tout était à faire ». « Au sein du CMC, nous nous sommes dit que nous pouvions travailler ensemble, améliorer des techniques, en inventer d’autres, raconte-t-il. C’est ainsi que cela a commencé. »
Les chirurgies génitales, en particulier, sont complexes et délicates. Les praticiens doivent les réaliser fréquemment s’ils veulent espérer les perfectionner. Et si aujourd’hui les chirurgiens qui veulent peaufiner leurs techniques viennent rencontrer les professionnels du GRS, qui font référence, « cela n’a pas toujours été facile, notamment à travers le regard des confrères, témoigne le chirurgien. Certains me disaient que je gâchais mon talent à me spécialiser sur ce type de chirurgie ».
A l’époque, les patients souffrant de dysphorie de genre et qui souhaitaient accéder à une chirurgie n’étaient ni bien traités ni bien couverts. « Au fur et à mesure que nous avons développé les chirurgies, les patients ont commencé à faire pression sur le gouvernement pour obtenir un accès plus généralisé à ces opérations », relate le docteur Brassard. Les premières provinces canadiennes à offrir la prise en charge sont la Colombie-Britannique, puis l’Alberta. « Les ministères de la santé des différentes provinces et territoires se sont alignés, nous avons pu engager des professionnels et nous améliorer. Quant au reste de l’Amérique du Nord, elle vient de se réveiller », sourit le médecin québécois.
Le centre GRS de Montréal dispose de 17 places dans l’unité de soin et de 8 lits dans la chirurgie de jour, pour 4 salles d’opération. En 2018, plus de 900 chirurgies trans y ont été pratiquées, dont 471 vaginoplasties et 37 phalloplasties. « La spécialité est en émergence », confirme Daphney Prophète. Entrée au centre début avril, la conseillère clinicienne avait une expérience en soins de plaies. Elle explique : « La santé trans, c’était nouveau pour moi. Je suis arrivée avec beaucoup d’ouverture et d’intérêt et j’ai saisi l’opportunité d’être parmi les meilleurs et de faire la différence. »
Les résultats des vaginoplasties et des phalloplasties pratiquées sont formidablement réalistes. Mais le centre canadien est encore singulier dans le paysage médical. Les patients sont majoritairement canadiens (dont 27 % québécois) mais le centre compte tout de même 14 % de patients venant de l’international. En outre, « rendre la chirurgie accessible nous a permis de toucher des personnes venant de milieux sociaux très diversifiés », nous apprend Daphney Prophète. Ailleurs, les pratiques sont loin d’être homogènes. Chaque semaine, « des patients qui ont besoin d’être traités se heurtent à la non-connaissance des professionnels de santé », déplore le docteur Brassard. Quand ce n’est pas au Québec, beaucoup se font opérer en Thaïlande, qui fait partie des références en la matière.
A travers le monde, les personnes trans qui souhaitent bénéficier d’une chirurgie doivent le plus souvent passer par un parcours du combattant pour trouver à qui s’adresser. « Il n’y a pas beaucoup de chirurgiens qui en parlent », confirme François Longuet. Ce chirurgien français, gynécologue-obstétricien, a commencé il y a une dizaine d’années à opérer des personnes trans, essentiellement pour des mammectomies.
« Aujourd’hui, j’effectue deux à quatre opérations par semaine », dit-il. Après les premières demandes, il a commencé à se renseigner, est allé à des congrès pour comparer ce qu’il se faisait. Il s’est adapté et amélioré. Par exemple « en fonction du volume mammaire qu’il y a à enlever, il peut être possible de garder une vascularisation et une sensibilité du mamelon, indique-t-il. Mes futurs patients trouvent mes coordonnés sur les réseaux sociaux, ils me contactent par courriel ».
« C’est ça que je veux »
A l’image de Maël Paufert, étudiant en neurosciences, qui aborde largement le sujet de sa transition sur son compte Twitter, a commencé une hormonothérapie, en septembre 2018, a eu une mammectomie bilatérale et une masculinisation du torse, en mars 2019, pour lesquelles il a choisi de se faire opérer à Toulouse par le docteur Longuet.
Avant d’en arriver à la mammectomie, « j’ai commencé par faire des petits tests, raconte Maël. J’ai porté un binder pendant un an et demi et je me suis dit : “C’est ça que je veux”. J’ai alors envisagé une opération. » Pendant sa transition, et avant d’être opéré, Maël a pu éprouver des doutes. « En sortant de la clinique, je me demandais si j’avais vraiment besoin de faire ça. Mais aujourd’hui, la question ne se pose plus. » La chirurgie génitale ? L’étudiant exprime ne pas en ressentir le besoin.
Au contraire de Nicolas Niquette, Québécois de 46 ans, qui a décidé de faire une phalloplastie deux ans après sa mastectomie. « Alors que j’étais au début de ma transition, j’avais entendu parler de la phalloplastie. Cela a affirmé mon envie de “transitionner” et j’ai débuté peu après la prise d’hormones. » Au moment d’envisager la phalloplastie, les craintes et les peurs étaient nombreuses. « Je me demandais si j’allais perdre en sensations, comment cela allait changer ma vie sexuelle. Je pensais à ce que j’allais imposer à mon couple », se remémore-t-il. Sa compagne depuis onze ans, Louise, l’a soutenu pendant tout le processus. « Je n’avais aucun préjugé », confie-t-elle.
Réalisation de connexions nerveuses
La phalloplastie nécessite trois opérations. Tout d’abord, l’utérus est enlevé, la cavité vaginale est refermée et le phallus est formé au moyen d’un lambeau nettoyé de ses poils, prélevé généralement sur l’avant-bras du patient. Le gland est également constitué au moyen de ce lambeau, alors que le scrotum l’est grâce à la peau des grandes lèvres. Dans un second temps, l’urètre va être créé, offrant la possibilité d’uriner debout. Enfin, les implants testiculaires et péniens seront insérés – ce dernier permettra au patient d’avoir des érections et des rapports sexuels avec pénétration.
Au cours de la chirurgie, des connexions nerveuses sont réalisées. « Le clitoris est enfoui à la base du phallus, ce qui va lui permettre d’être sensible et érogène », détaille Daphney Prophète. « Il faut compter un an pour avoir un pénis réaliste et qui fonctionne bien », synthétise le docteur Brassard.
Le professionnalisme de la docteure Bélanger a su rassurer Nicolas Niquette, qui a procédé à la première étape de la phalloplastie en janvier 2019. Il porte encore au bras un manchon compressif, là où le lambeau de peau a été prélevé. « Au début, je ne réalisais pas, je n’étais pas habitué, confie-t-il. Les premières fois que je me suis vu dans le miroir, c’était comme si cela ne m’appartenait pas. On entend souvent les personnes trans dire : “J’aimerais me réveiller ‘transitionné’.” Non ! On doit tout assimiler, digérer, “processer”. » Nicolas sent qu’il s’approprie son corps de plus en plus et il affirme, d’une façon générale, avoir beaucoup changé – en positif – depuis le début de sa transition.
Ajoutons qu’il existe une opération alternative à la phalloplastie, moins lourde : la métoïdioplastie. Elle consiste à créer un pénis par l’allongement du clitoris, ainsi qu’un scrotum selon différentes techniques.
Une libération
L’autre opération chirurgicale génitale est la vaginoplastie (MtF), chirurgie qui permet d’obtenir des parties génitales féminines. Elle est réalisée en une étape. La peau du pénis va être greffée à l’intérieur du vagin, tandis que des terminaisons nerveuses du gland vont être utilisées afin de créer un clitoris qui sera sensible. Les petites et les grandes lèvres sont créées « grâce à la peau du scrotum, amincie et débarrassée de ses poils », détaille Daphney Prophète. Le vagin créé permet d’avoir des relations sexuelles avec pénétration et les zones érogènes constituées par le clitoris et le vagin offrent la possibilité de plaisir sexuel.
C’est une opération qu’a subie Patricia Ouimet, assistante gérante chez un revendeur spécialisé en électronique et présidente de l’Association des trans du Québec (ATQ). Après une hormonothérapie débutée en 2011, l’idée de faire une vaginoplastie a fait petit à petit son chemin dans son esprit. « Ma transition s’est faite en étapes, sans presser les choses. Je voulais accéder à la sexualité que je souhaitais », rapporte-t-elle.
Elle s’est fait opérer en 2015, au lendemain de la Journée internationale des droits des femmes, glisse-t-elle avec un sourire. « J’ai vécu cela comme quelque chose de joyeux, comme une étape supplémentaire, comme une libération, se rappelle-t-elle. C’était une sensation de joie. Bien sûr, il faut réapprivoiser son corps, toute cette section-là qui a été modifiée. C’est un apprentissage évolutif. »
Chirurgie lourde et définitive
Après son opération, Patricia a séjourné à la maison de convalescence du GRS. Elle porte le nom d’Asclépiade, comme la plante dont se nourrissent les monarques, ces papillons d’Amérique du Nord aux ailes orange striées de noir. Ouverte en 2007, l’Asclépiade compte quinze lits et accueille les patients pendant six à huit jours après leur opération. Cette maisonnette de briques et bois blanc lumineuse accotée à la clinique, familiale et conviviale, « est un milieu éducatif, explique Henri Labelle. Les infirmières y apprennent par exemple aux patients à faire leurs soins de suite ».
Les soins postopératoires à la vaginoplastie, en particulier, sont longs et complexes. Ils comportent des dilatations afin de maintenir la néocavité vaginale ouverte, utilisées de façon très intense pendant les premiers mois (quatre fois par jour), puis une fois par semaine, à vie.
Patricia raconte que ses suites opératoires se sont très bien passées : « J’avais des douleurs mais cela était tolérable. Les pansements ont été enlevés, puis la sonde, puis le moule vaginal [qui est mis en place pendant l’opération dans le vagin nouvellement formé pour maintenir l’ouverture de la cavité]. J’ai commencé à pouvoir uriner. Chez moi, mes amis ont été surpris de me voir debout en train de faire la vaisselle, si rapidement après ! » Aujourd’hui, Patricia est heureuse de son opération. « Le seul deuil que j’ai fait, c’est celui de ne pas avoir d’utérus et de ne pas pouvoir porter d’enfant alors que j’aimerais en avoir. »
La chirurgie génitale, comme toute chirurgie, n’est pas sans risque. Elle est lourde, définitive, les complications peuvent être graves. « Nous traitons les patients lorsque la chirurgie est nécessaire ou désirée. Nous parlons de la procédure, des douleurs, des cicatrices, des soins attendus, de l’impact à prévoir sur le quotidien, de la convalescence…, énumère le docteur Brassard. A partir de là, nous essayons de recueillir un consentement éclairé. »
Soins postopératoires
Geneviève Aphrodite, qui a eu une vaginoplastie, a expérimenté une complication peu de temps après l’intervention : elle a perdu du sang et a dû être réhospitalisée en Colombie-Britannique. Quant aux soins postopératoires, elle reconnaît que cela « est difficile ». Elle explique : « Disons qu’il ne s’agit pas d’un processus plaisant. Mais je savais ce pour quoi je signais, et cela vaut le coup. Je ne veux pas trop me plaindre », assure-t-elle. Elle souhaite faire prochainement une augmentation mammaire.
Les patients sont-ils systématiquement comblés ? « En fin de compte, nous pouvons dire que nous avons des patients satisfaits, bien qu’il y ait aussi des insatisfactions, reconnaît le docteur Brassard. Les vrais regrets sont extrêmement rares : nous en comptons actuellement deux depuis le début de notre exercice. »
Les personnes trans composent avec les options qui leur sont offertes et définissent leurs besoins pour soulager et diminuer au mieux leur dysphorie de genre, avec pour seule demande d’en être les seules juges. « Je veux que les gens reconnaissent qu’il y a autant de transitions que de personnes trans. On peut prendre des hormones ou non, faire des chirurgies ou pas. Il n’y a pas de parcours ou de grilles avec des cases à cocher », conclut Maël Paufert.
Lexique
Genre : condition liée au fait d’être perçu comme un homme, une femme (ou situé entre ces deux pôles), et qui relève de l’influence d’aspects psychologiques, comportementaux, sociaux et culturels. Le genre est indépendant du sexe assigné à la naissance. L’identité de genre est l’expérience individuelle du genre d’une personne et l’expression de genre est l’extériorisation de l’identité de genre.
Personne cis ou cisgenre : personnes dont le sexe assigné à la naissance correspond à son identité de genre.
Personne trans ou transgenre : une femme ou un homme trans est une personne dont le sexe assigné à la naissance n’est pas ressenti comme étant en correspondance avec son genre. Par exemple une personne née avec des organes génitaux féminins, une paire de chromosomes XX, assignée femme, mais qui s’identifie, se considère, se sent du genre homme. On parle de transidentité.
Personne non binaire : personne dont le rapport au genre dépasse le cadre « féminin-masculin » et peut, par exemple, se reconnaître partiellement des deux genres en même temps.
Transitions : on parle de F vers H et H vers F (FtM et MtF) pour « femme vers homme » (female to male) et « homme vers femme » (male to female) : ces abréviations sont employées pour parler de la transition physique de genre des personnes trans.
Mégenrage : faire l’erreur d’attribuer à une personne trans l’autre genre que celui qui est celui par lequel elle se définit, en employant les mauvais pronoms par exemple.



Aucun commentaire:
Enregistrer un commentaire