Alors que près de 100 000 lits ont fermé entre 1993 et 2018, la politique en la matière pourrait être infléchie pour tenir compte des leçons de la crise.
Les maux de l’hôpital. (5/6). S’il y a une activité quasi quotidienne dont Marie-Astrid Piquet, gastro-entérologue au CHU de Caen, se passerait volontiers, c’est bien celle de chercher des lits pour hospitaliser des patients. « Ce week-end, j’ai passé deux heures pour en trouver un à un malade transféré depuis Cherbourg, raconte-t-elle. Comme quasiment à chaque fois, j’ai été obligée pour l’accueillir de faire sortir un autre malade plus tôt qu’il n’aurait fallu. » Lorsqu’elle était interne, le service comptait 90 lits d’hospitalisation complète. Vingt-cinq ans plus tard, il n’en compte plus que 40, ainsi que 10 d’hospitalisation de semaine et 20 places à la journée.
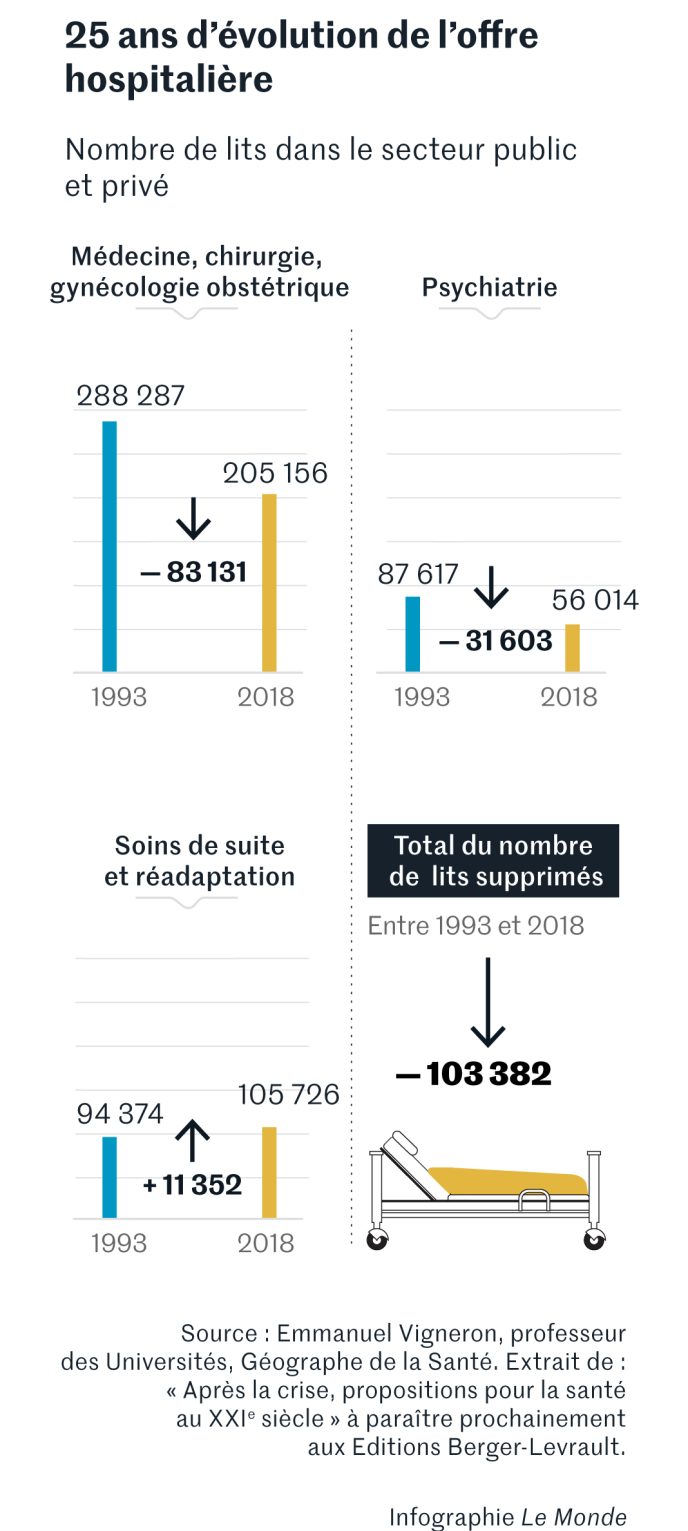
Depuis plus de trente ans, le mouvement a été massif dans les hôpitaux français. Entre 1993 et 2018, près de 100 000 lits ont été fermés, dont 83 000 en médecine, chirurgie et obstétrique, soit, pour cette seule catégorie, une baisse de 29 % en vingt-cinq ans, selon les calculs du géographe de la santé Emmanuel Vigneron.
Ces lits ont été fermés au profit d’une prise en charge en « ambulatoire », c’est-à-dire sans nuit à l’hôpital mais « sans que corrélativement les places d’alternatives à l’hospitalisation traditionnelle suivent », souligne M. Vigneron. Selon lui, les pouvoirs publics ont « préféré jouer sur les durées d’hospitalisation pour libérer des capacités à l’année ».
La réduction de voilure a été telle que la chasse aux lits est devenue une activité à part entière pour les médecins hospitaliers, contribuant ainsi à la perte de sens et au malaise de la profession. « C’est impossible de prendre directement un patient présenté par un médecin généraliste sans passer par les urgences. En outre, nos malades ne sont plus forcément dans notre service. Nous avons en permanence entre cinq et dix de nos patients qui se retrouvent hospitalisés ailleurs, comme en chirurgie, ce qui dégrade la relation avec eux et leur famille et ralentit leurs soins », constate Marie-Astrid Piquet.
Un « véritable scandale sanitaire »
Cette recherche de lits est désormais devenue une préoccupation majeure dans plusieurs spécialités. Dénonçant un « véritable scandale sanitaire », le syndicat SAMU-Urgences de France (SUdF) avait estimé, en juin 2018, que près de 100 000 personnes avaient ainsi passé la nuit sur un brancard faute de lit pendant les six premiers mois de l’année. Pour répondre à cette situation, François Braun, le président de SUdF, juge qu’« il faut très certainement plus de lits dans certains endroits » mais qu’« il s’agit essentiellement d’une question d’organisation de l’hôpital ».
En psychiatrie, où près de 26 000 lits adultes ont été fermés entre 1993 et 2018 (– 44 %), selon les calculs de M. Vigneron, on souffre également d’un manque de places d’hospitalisation. Dans son rapport d’activité, publié le 3 juin, le contrôleur général des lieux de privation de liberté relève que, dans de nombreux établissements psychiatriques, la suroccupation est « constante et importante » et que « les soignants et médecins sont accaparés par la recherche de lits, mettant de côté l’organisation des activités ».
Le mouvement de fermeture de lits devait se poursuivre encore ces prochaines années. L’ancienne ministre de la santé Agnès Buzyn avait annoncé, en octobre 2017, souhaiter porter d’ici à 2022 la part de médecine ambulatoire de 43 % à 55 % et la part de chirurgie ambulatoire de 54 % à 70 %. Dans de nombreux hôpitaux en difficulté financière, comme à Tours, Nancy, Metz, Caen, Cherbourg, Marseille ou Draguignan, des plans de restructuration avec des suppressions de postes et/ou de lits sont en cours.
Contre toute attente, cette stratégie pourrait être remise en cause par la crise due au coronavirus. Ces dernières semaines, pour accueillir plus de 100 000 malades du Covid-19, les opérations non urgentes ont dû être annulées dans les hôpitaux. Dans certaines régions, il a fallu « pousser les murs » des services de réanimation et transférer des patients vers d’autres régions ou même dans des pays limitrophes. « L’utopie de l’hôpital de flux est venue se fracasser sur l’épidémie de Covid-19 », analyse le sociologue de la santé Frédéric Pierru, qui dénonce « une sous-capacité manifeste de lits de réanimation » en France et plaide pour leur doublement.
« Les brancards dans les couloirs, ce n’est plus acceptable »
« Cela n’a pas de sens d’être armé en permanence pour faire face à un autre événement du type de celui qu’on a connu avec le Covid-19, tempère pour sa part Hervé Bouaziz, le président de la Société française d’anesthésie-réanimation (Sfar). Si un ajustement du nombre de lits de “réa” est nécessaire, faisons un état des besoins région par région. Et si on doit faire face à un nouvel afflux massif de patients, on remontera des lits de “réa” éphémères dans les unités de soins continus. »
Pour certains médecins et élus locaux, cette crise est le signe que l’on est allé trop loin dans les fermetures. Dans un courrier adressé le 10 juin à Emmanuel Macron, le maire (Les Républicains) de Reims (Marne), Arnaud Robinet, pointe « le caractère inacceptable » des demandes d’économies faites au CHU de sa ville, « à savoir une réduction de 24 % de ses lits de médecine et de chirurgie ».
Une démarche similaire a été engagée en Normandie concernant la reconstruction d’ici à 2026 du CHU de Caen avec 200 lits de moins. « Comment tiendrions-nous l’ensemble de nos activités dans le futur CHU avec 200 lits en moins ? Le CHU ne peut pas être sous-dimensionné », ont écrit, le 8 mai, 15 médecins du Collectif inter-hôpitaux (CIH) au chef de l’Etat.
En lançant le 25 mai le « Ségur de la santé », le gouvernement a évoqué une « révision de la doctrine capacitaire » en matière d’investissement. « Il faut sortir du dogme de la fermeture des lits, ça c’est certain. Médecin hospitalier, j’ai connu les brancards dans les couloirs, ce n’est plus acceptable », a déclaré à cette occasion le ministre de la santé, Olivier Véran, dans Le Journal du dimanche.
« Avoir des marges de manœuvre, au cas où »
En filigrane, après la crise du Covid-19, c’est la question de l’hôpital de demain qui est posée. A quoi celui-ci doit-il ressembler ? Doit-il comporter le même nombre de lits ? Doit-il être structuré par spécialités ou par types d’activités ? Doit-il ne comporter que des chambres simples ? « On ne peut plus avoir d’hôpitaux avec des chambres doubles, sinon ça veut dire qu’on est en difficulté dès qu’il y a une épidémie », juge, par exemple, le directeur d’un hôpital où un bâtiment compte seulement deux douches par étage pour soixante lits. « Ce qui est quand même ahurissant en 2020. »
Un projet résume parfaitement cette problématique. Dans le nord de Paris, à Saint-Ouen (Seine-Saint-Denis), l’Assistance publique-Hôpitaux de Paris (AP-HP) prévoit l’ouverture, à l’horizon 2028, d’un nouvel établissement pour remplacer les sites parisiens de Bichat et Beaujon, vieillissants. Le futur établissement comptera 816 lits d’hospitalisation complète, soit 34 % de moins qu’actuellement, avec 1 240 lits à Beaujon et Bichat.
Un choix qui suscite un vrai désaccord stratégique entre des médecins et la direction du groupe. « C’est un projet emblématique de ce qu’il ne faut plus faire, estime Hakim Bécheur, le chef de service d’hépato-gastro-entérologie de Bichat et membre du CIH. Notre population est vieillissante et précaire, on ne peut pas lui appliquer l’ambulatoire. Vous ne pouvez pas renvoyer quelqu’un chez lui après une opération lorsqu’il vit dans des conditions précaires… » Pour le médecin, au vu de la crise du Covid-19, il est de surcroît nécessaire pour un hôpital de garder des lits vides de manière à « avoir des marges de manœuvre “au cas où”… »
A la direction de l’AP-HP, on vante au contraire la modernité du projet. Toutes les chambres n’accueilleront qu’un seul patient, mettant ainsi fin aux contraintes d’occupation des chambres doubles « non mixtes ». Le nombre de places en ambulatoire sera augmenté de 75 %, le nombre de lits de réanimation sera plus important, tout comme les capacités de diagnostic (scans, IRM), ce qui permettra de ne garder qu’une journée des patients aujourd’hui hospitalisés trois jours pour des examens complexes. Un retour d’expérience sur le Covid-19 a par ailleurs été engagé par le groupe « pour réfléchir aux autres ajustements nécessaires pour ce futur hôpital ».
« Hôtel hospitalier »
« Nous créons les conditions dans lesquelles avec moins de lits on pourra prendre en charge plus de malades », assure François Crémieux, le directeur général adjoint de l’AP-HP, qui ajoute toutefois pour la première fois « ne pas exclure un scénario où, par convention avec des sites de proximité, nous pourrions si nécessaire et, sans retarder le bâtiment tel qu’il est conçu, maintenir une capacité en lits proche de l’existant actuel ».
Le futur hôpital Nord comptera également un « hôtel hospitalier » de 150 places pour des patients qui n’ont pas besoin de soins infirmiers de 20 heures à 8 heures. « Ce n’est pas un hôpital bis, c’est un hôtel pour des gens qui, pour des raisons de circulation, de distance ou de précarité, peuvent aujourd’hui se retrouver à occuper un lit d’hôpital », explique Jean-Baptiste Hagenmüller, chargé du projet hôpital Nord à l’AP-HP.
« Dans la mesure où les soins deviendront de plus en plus souvent “mini-invasifs”, le périmètre des lits conventionnels d’hospitalisation continuera à se contracter globalement dans presque toutes les disciplines médicales », estime Jean-Pierre Bethoux, chargé de ce dossier à la Fédération hospitalière de France (FHF). Pour lui, ce type de structure hôtelière pourrait potentiellement représenter « entre un quart et un tiers des lits d’hospitalisation ».
Début 2017, 41 hôpitaux s’étaient portés candidats pour expérimenter ces « hôtels » dans le cadre d’un amendement défendu deux ans plus tôt par Olivier Véran, alors député (PS) de l’Isère. Si aucun bilan n’a pour l’instant été officiellement tiré de cette expérimentation, les promoteurs du concept espèrent pour le développer une inscription dans le budget de la Sécu 2021 de la prise en charge par l’Assurance-maladie des frais de nuitée dans ces hébergements.


Aucun commentaire:
Enregistrer un commentaire