Depuis le début de la crise due au Covid-19, les soignants peuvent confier leurs difficultés à des cellules d’écoute spécifiques.
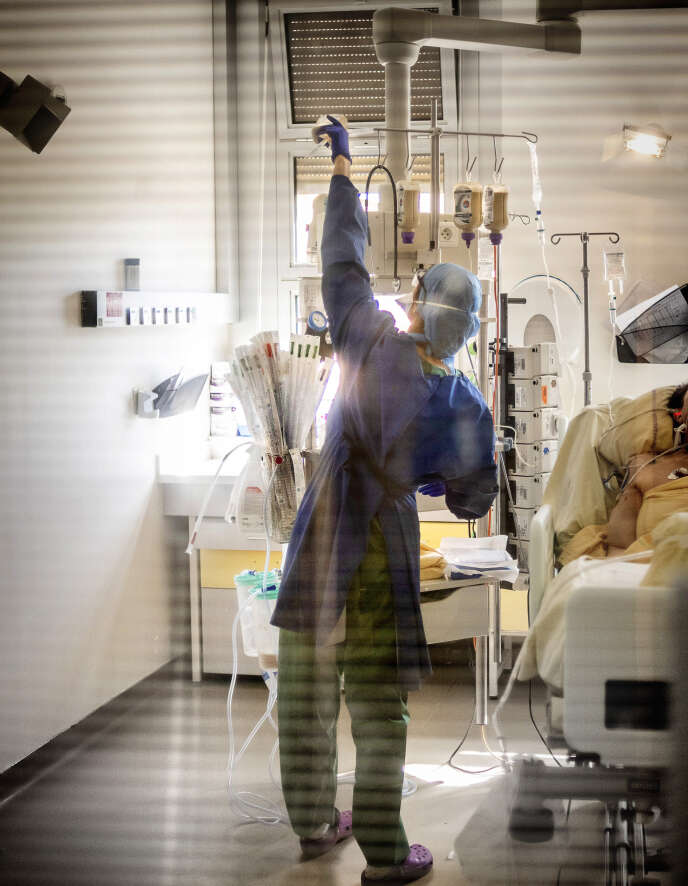
Le téléphone sonne et couvre le brouhaha léger d’un Paris qui s’apprête à se déconfiner. Un chat, perché sur un piano droit, remue une oreille. C’est de son salon qu’Emmanuelle Gontier décroche son téléphone. D’une voix posée elle se présente ; à l’autre bout du fil et à plusieurs centaines de kilomètres, une femme appelle au secours : « Je dirige un Ehpad » sont ses premiers mots. Depuis deux mois, ils sont des centaines de soignants (infirmiers, médecins, pharmaciens…) à avoir cherché une oreille attentive en composant la hotline des cellules d’urgence médico-psychologique (CUMP) internes aux grands établissements de santé, de l’AP-HP, ou d’associations extérieures à l’hôpital comme Soins aux professionnels en santé (SPS).
« Je suis complètement lessivée, poursuit la voix éraillée de la directrice, également infirmière, comment vous expliquer ? J’ai le sentiment d’être entourée par une coquille de stress. Cela fait deux mois que mon équipe et moi sommes confinées avec les résidents. En mars, j’animais un établissement pour les personnes âgées, mais sans contact avec l’extérieur, leur dégradation est rapide. Maintenant, je suis entourée de morts vivants. Ce sont des personnes qu’on m’a confiées, c’est ma responsabilité. » Depuis le début du mois de mai, les récits d’épuisement professionnel, de dépression sont pressants. « Les appels se font de plus en plus graves, constate Michel Lejoyeux, chef du service de psychiatrie et d’addictologie de l’hôpital Bichat à Paris et responsable de la hotline Covid-19 de l’AP-HP. La fatigue, les insomnies, avivent des souffrances plus intenses, réactivent des traumas intérieurs. Le stress ne protège pas, il sensibilise. »
Depuis mars, la nature des appels a notablement évolué. « Dans un premier temps, les angoisses étaient liées à la transmission du virus, observe Emmanuelle Gontier, et au risque de le ramener chez soi et d’infecter ses proches. » Un risque que beaucoup de soignants sont prêts à prendre, mais pas l’ensemble des employés hospitaliers. Dans les premières semaines du confinement, 10 % des appels de la plate-forme SPS venaient de personnels administratifs, paniqués à l’idée de se rendre dans leur établissement de santé et d’être vecteur de contagion pour leur famille.
Colères et frustrations
Après la peur vint la colère, début avril. Si se porter en première ligne fait partie de la mission, il faut néanmoins être armé. « Les soignants n’acceptent pas la pénurie d’équipement alors qu’ils doivent quotidiennement prendre des risques », note Mme Gontier. « A la colère liée au manque de matériel s’ajoute l’observation de l’inorganisation du gouvernement face à la crise », poursuit Eric Henry, médecin, président de l’association SPS, spécialisée dans l’accompagnement des soignants. Enfin, une autre source de frustration vient s’ajouter durant les jours ensoleillés de ce printemps : le manque de respect du confinement « par des gens qu’on va retrouver plus tard aux urgences », exprime un soignant. Peur, colère, incompréhension, le cocktail d’une souffrance psychique se met en place.
Les permanences téléphoniques sont anonymes et discrètes, « car, pour les soignants, formuler une demande d’aide est souvent inimaginable, analyse le professeur Lejoyeux. Les soignants, ce sont eux, et les médias en font des héros. Et un héros ne s’effondre pas, d’où leur difficulté à reconnaître pour eux-mêmes une maladie physique ou psychique ». Pourtant, il y a parfois urgence à diagnostiquer le mal. « Les personnes stressées transmettent leur stress. Il faut donc mettre un cadre pour protéger l’équipe qui les entoure et eux-mêmes », souligne Emmanuelle Gontier.
Les centres d’appels ne sont pourtant pas des cabinets médicaux. « Nous ne faisons pas de thérapie par téléphone », rappelle Michel Lejoyeux. « Il s’agit d’un travail d’écoute. Nous devons identifier la demande de l’appelant. Quelle est son angoisse, son inquiétude. Notre travail est souvent de réorienter vers un autre intervenant : un médecin de prévention, le médecin traitant, les ressources humaines… », abonde Mme Gontier.
Parfois, quelques mots suffisent pour trouver un second souffle. Toujours au téléphone, l’infirmière raconte son quotidien : les injonctions contradictoires des autorités de santé, sa famille qui lui manque, ses équipes « très chouettes » et son dénuement face à la tâche qu’elle s’est fixée. « Vous ne pouviez pas faire mieux », la rassure la psy.
« Il faut que j’arrive à me dire ça. Ça m’a fait du bien de vous parler, de mettre des mots », avoue l’infirmière. Sa pause de quinze minutes se termine. Elle retourne dispenser ses soins.


Aucun commentaire:
Enregistrer un commentaire