Par Nathaniel Herzberg Publié le 09 janvier 2024
De nombreux nouveaux produits sont aujourd’hui en développement, que l’on espère efficaces, sûrs, pratiques et réversibles. Dans cette course, le gel hormonal NES /T paraît avoir plusieurs longueurs d’avance sur ses concurrents.

Kelly Hall se considère comme une vieille routière de la contraception. A 34 ans, cette ingénieure, employée de la ville de Seattle (Washington) et mère de trois enfants, pense avoir « à peu près tout essayé ». La pilule, bien sûr, ou plutôt les pilules. « En dehors des désagréments, j’étais surtout incapable d’y penser chaque jour. J’oubliais, et il fallait attendre le cycle suivant. » L’injection hormonale, censée bloquer l’ovulation pendant douze semaines : « Je n’ai pas eu de règles pendant neuf mois. » Elle a alors tenté l’implant, posé sous la peau du bras, pour une durée de trois ans : « J’ai saigné pendant neuf semaines. Le médecin l’a retiré. » Elle s’est rabattue sur l’anneau vaginal. Mais il tombait. Comme est tombé le premier stérilet qui lui a été installé. « Le deuxième, il a perforé mon utérus et s’est retrouvé dans l’intestin. Il a fallu m’opérer en urgence. Disons que je n’ai pas eu beaucoup de chance avec les contraceptifs féminins. »
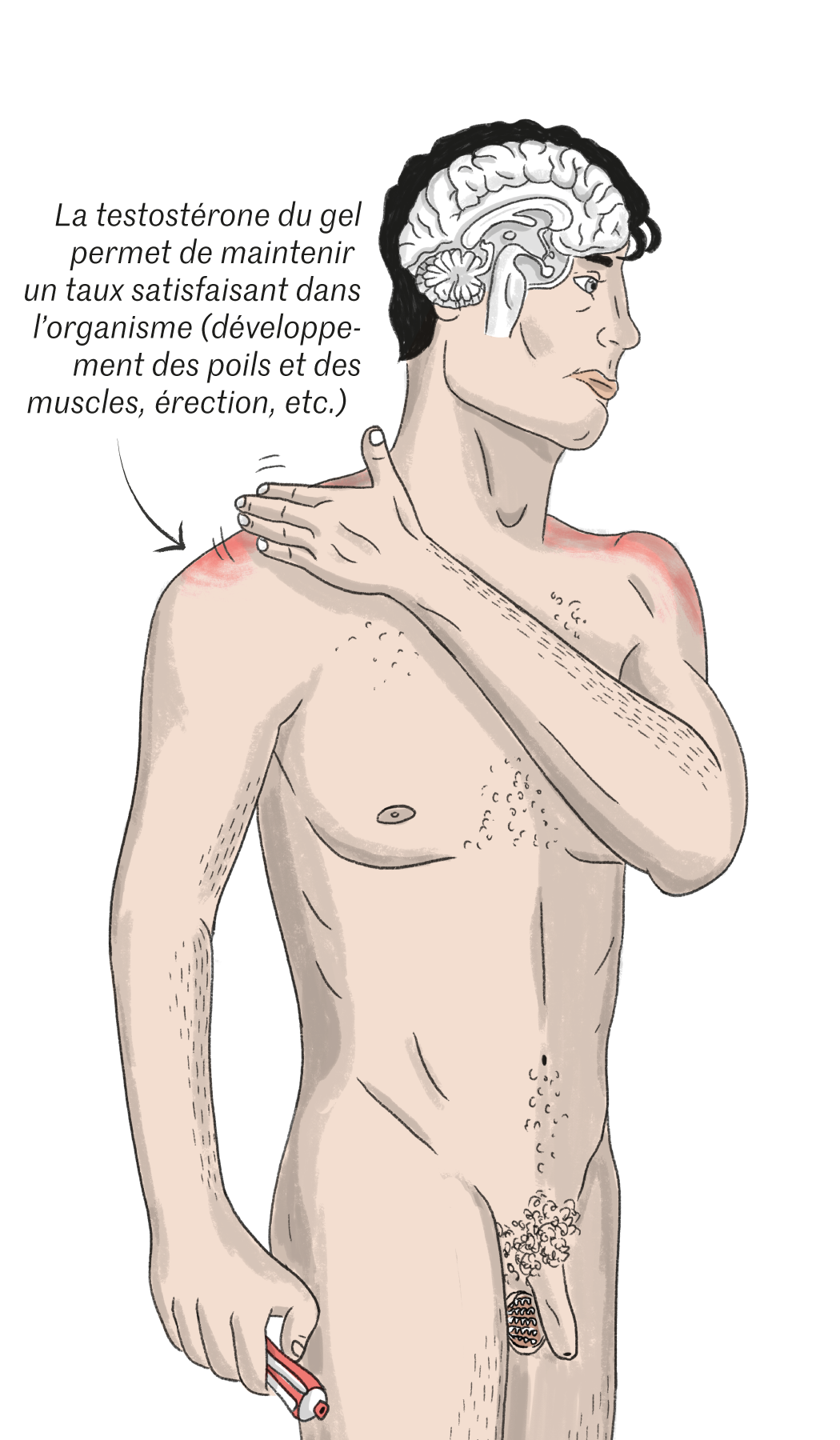
Aussi, quand elle et son mari, Jon, ingénieur chez Blue Origin, l’entreprise spatiale fondée par Jeff Bezos, ont découvert l’annonce publiée par l’université de Washington, en 2019, ils ont tout de suite réagi. L’équipe de Stephanie Page cherchait des volontaires pour participer à l’essai clinique international d’un contraceptif masculin baptisé NES/T, piloté par les National Institutes of Health (NIH), représentant l’agence fédérale de la recherche médicale. Cette fois, ce serait lui qui devrait étaler, une fois par jour, sur ses épaules, et pendant un an, un gel hormonal, composé d’un progestatif, la Nestorone, et d’un dérivé de testostérone, capable de supprimer la production de spermatozoïdes. « Je ne craignais pas d’oublier, je prends déjà un médicament quotidien à cause d’une maladie de la thyroïde. S’il devait y avoir quelques effets secondaires, disons que ça serait mon tour. Depuis longtemps, je voulais prendre ma part de l’effort et soulager Kelly. Mais je n’étais pas prêt émotionnellement pour la vasectomie. Là, c’était réversible. Et avec cet essai, on faisait avancer la science. »
Les résultats, sur 200 volontaires, devraient être rendus publics dans les mois à venir. Mais « ils vont dépasser tous nos espoirs », annonce déjà Diana Blithe, qui coordonne cette recherche aux NIH. Elle qui se dit « d’une nature prudente, le genre qui voit souvent le verre à moitié vide », parle déjà du futur essai de phase 3 et de la commercialisation qui suivra.« Cela fait trente ans que l’on dit “dans dix ans” mais cette fois j’en suis assez convaincue : dans dix ans, on devrait disposer d’un contraceptif efficace, réversible et pratique pour les hommes. »
Des techniques archaïques
Si cette prédiction devait se réaliser, c’est bien d’une révolution sinon scientifique du moins contraceptive qu’il faudrait parler, tant la balance apparaît déséquilibrée. Près d’un siècle après l’invention du stérilet et soixante-trois ans après la commercialisation de la première pilule contraceptive, les femmes disposent d’une douzaine de moyens de se protéger contre le risque de grossesse – Kelly Hall peut en témoigner. En conditions optimales, les pilules contraceptives ont une efficacité proche de 100 %. Les hommes, à l’inverse, en ont trois : le préservatif, le retrait et la vasectomie, des techniques inventées au XIXe siècle… ou bien avant. Archaïques, donc, mais aussi risquées. Si le taux d’échec du préservatif lorsqu’il est parfaitement utilisé ne dépasse pas 4 %, la dernière étude de l’Organisation mondiale de la santé (OMS) sur le sujet l’estime à 13 % dans la vie réelle. Celui du retrait est pire encore, il dépasse les 20 %. A l’inverse, la vasectomie, à savoir l’obstruction des canaux déférents, qui conduisent les spermatozoïdes des testicules vers la verge, affiche un taux d’échec pratiquement nul. Mais l’opération est irréversible, ou plus exactement est considérée comme telle par la Haute Autorité de santé, la réparation ne réussissant qu’environ une fois sur deux. Au Royaume-Uni, aux Pays-Bas ou encore aux Etats-Unis, de nombreux hommes franchissent le pas. La vasectomie y contribue à environ 10 % de la contraception totale. En France, en revanche, malgré une augmentation marquée depuis dix ans, elle représente moins de 1 % de l’ensemble de la contraception.
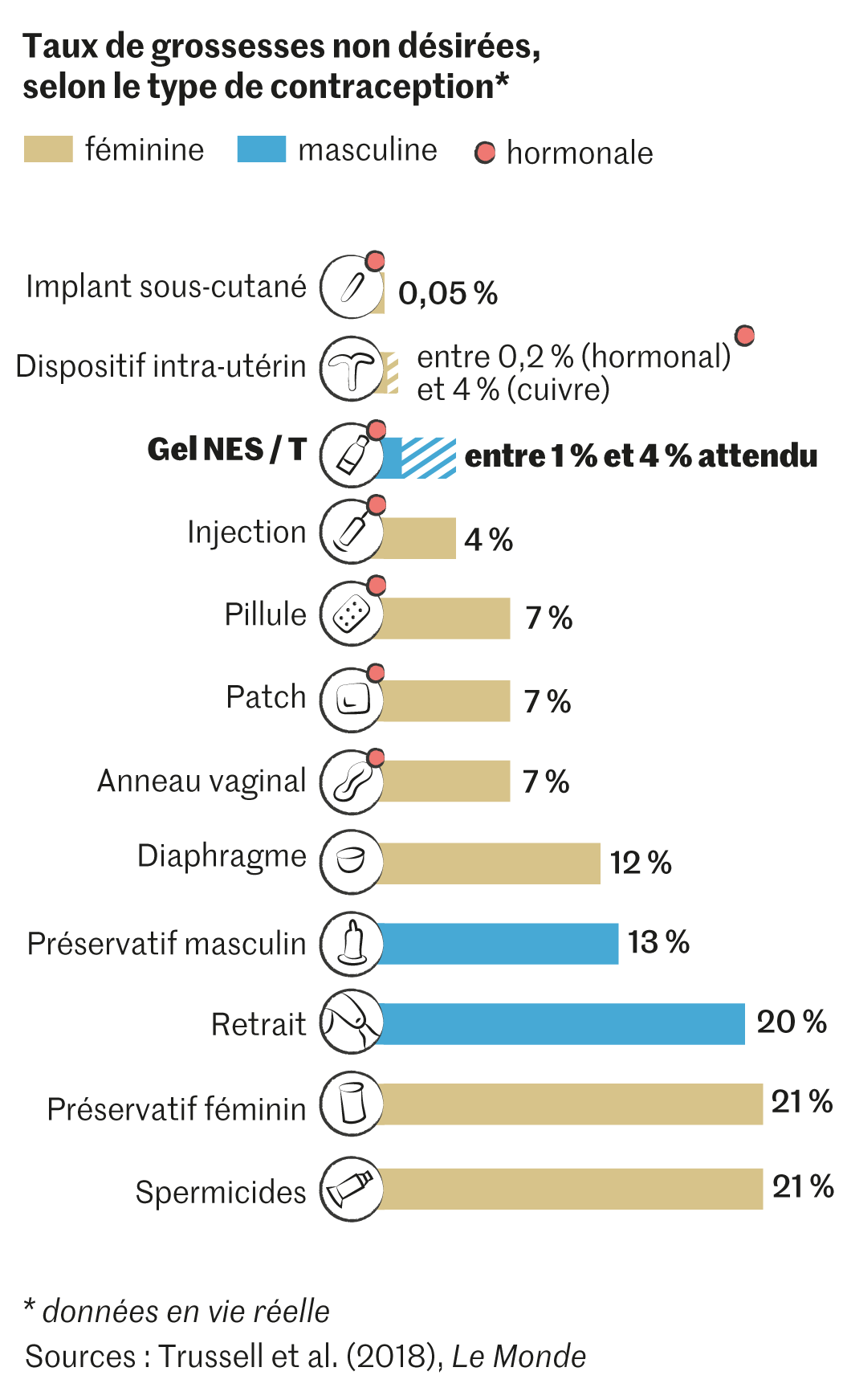
Partout dans le monde, ce sont bien les femmes qui portent l’essentiel du poids de la contraception. Selon les dernières données estimées par l’Organisation des Nations unies, en 2019, la part du préservatif apparaît importante (21 %), dopée par les campagnes de prévention du sida. Mais les deux autres méthodes masculines restent négligeables : 5 % pour le retrait, 2 % pour la vasectomie. Le reste, les femmes l’assument seules, avec la pilule (16 %), le stérilet (17 %), l’injection (8 %), et surtout la stérilisation féminine, qui concernerait, à l’échelle planétaire, 24 % des femmes de 15 ans à 49 ans.
Cette situation est d’abord le fruit d’une conquête, rappellent tous les chercheurs. Pendant des décennies, les femmes se sont battues pour pouvoir accéder à la contraception. « Ce sont elles qui prenaient les risques, elles qui devaient donc les contrôler, insiste Régine Sitruk-Ware, gynécologue et endocrinologue française, aujourd’hui directrice du projet NES/T pour l’ONG américaine Population Council, l’autre promoteur de l’essai thérapeutique. Et elles étaient prêtes à accepter des effets secondaires pour éviter une grossesse non désirée. »
Sauf que cette conquête n’a pas mis fin au problème, loin de là. « Les grossesses non souhaitées représentent toujours un fléau mondial », insiste David Serfaty, ancien chef du service de régulation des naissances à l’hôpital Saint-Louis, à Paris, et président de l’International Consortium for Male Contraception. Il touche les pays en développement, où l’accès aux contraceptifs est souvent difficile. Mais pas seulement. Aux Etats-Unis, on estime que 45 % des grossesses ne sont pas désirées, dont la moitié s’achèvent par un avortement. « Pour endiguer cette épidémie, nous avons besoin des hommes, pas pour remplacer la contraception féminine mais pour s’y ajouter. Pour cela, il faut qu’ils puissent eux aussi disposer d’un véritable choix », insiste l’endocrinologue Stephanie Page.

Des obstacles spécifiques
Son collègue de l’université de Washington, John Amory, souligne toutefois que le développement d’un contraceptif hormonal masculin se heurte à des obstacles spécifiques. Scientifiques, d’abord. « Une femme ovule une fois par mois et n’est pas fertile pendant toute une partie du cycle, un homme produit 1 000 spermatozoïdes par seconde, tout le temps. Même quand il dort sur le canapé, il est occupé à produire des spermatozoïdes », précise-t-il avec humour. A cela s’ajoutent des effets indésirables (acné, prise de poids, maux de tête…) que les femmes acceptent beaucoup mieux que les hommes, toutes les études l’ont montré. Et enfin, un problème éthique. « La pilule contraceptive n’est pas sans risque, poursuit-il. Les thromboses tuent 4 femmes sur 1 million. Mais c’est considéré comme acceptable car c’est inférieur au risque de thrombose pendant une grossesse. Le même argument n’est pas utilisable pour les hommes. »
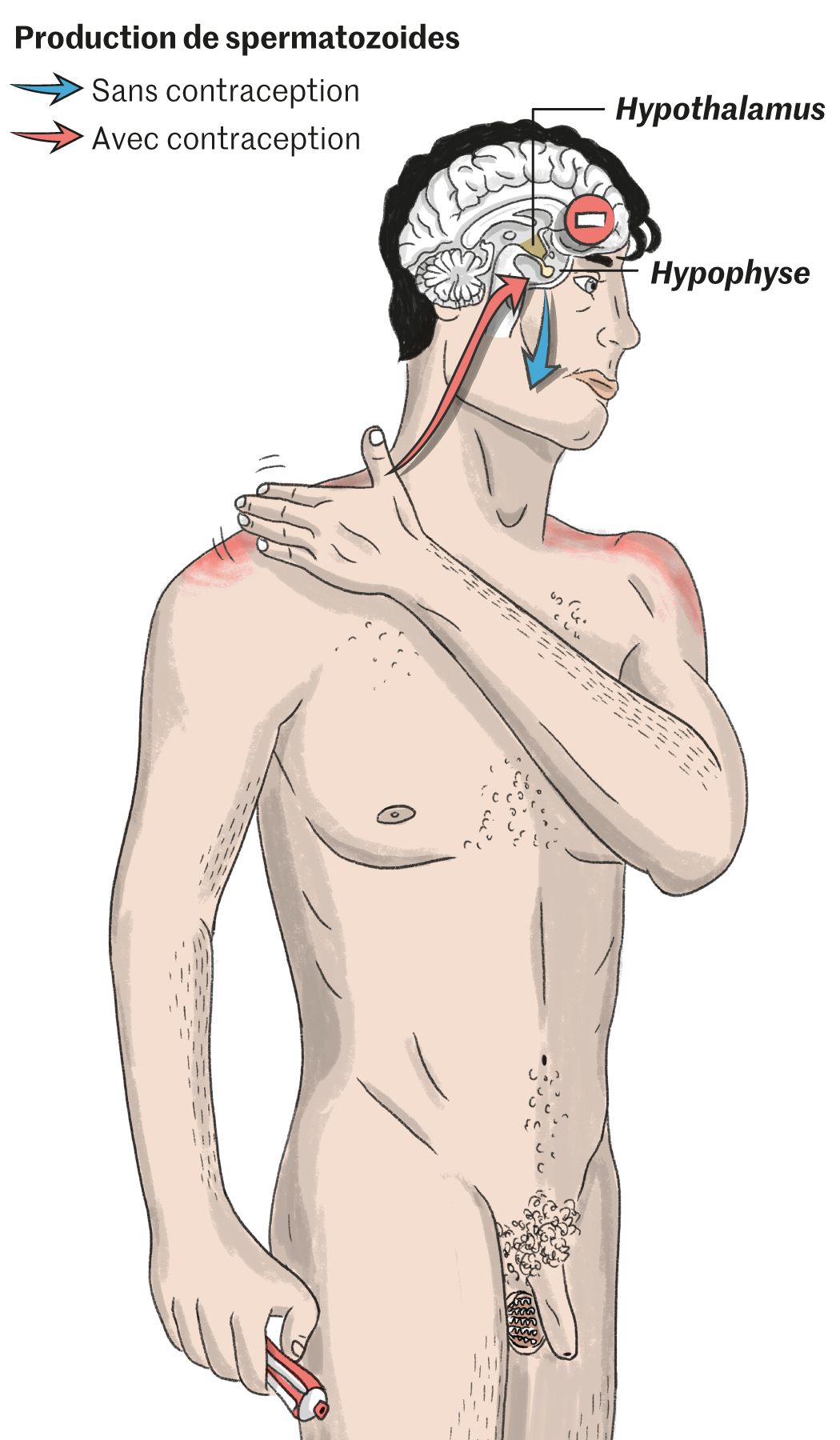
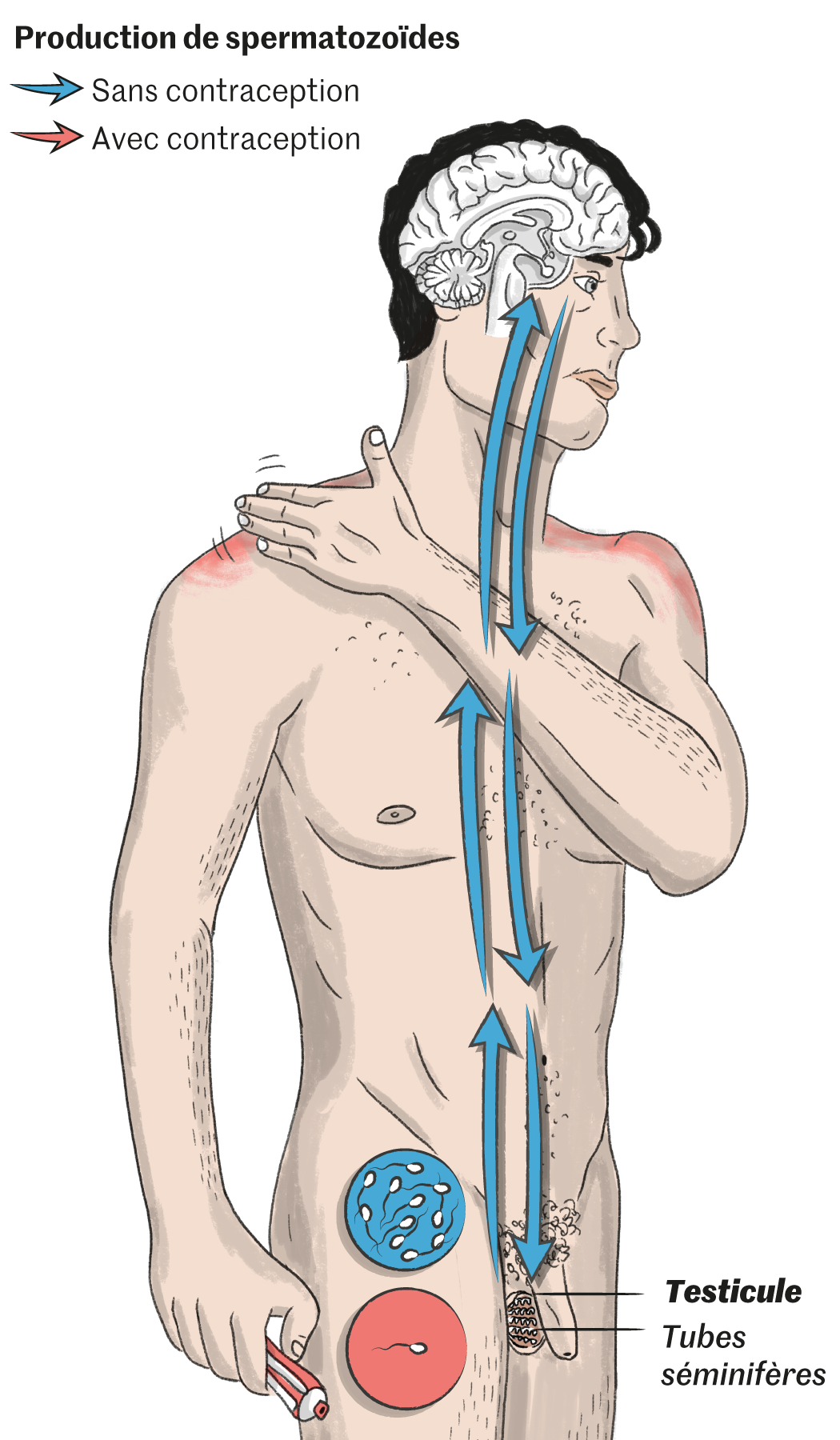
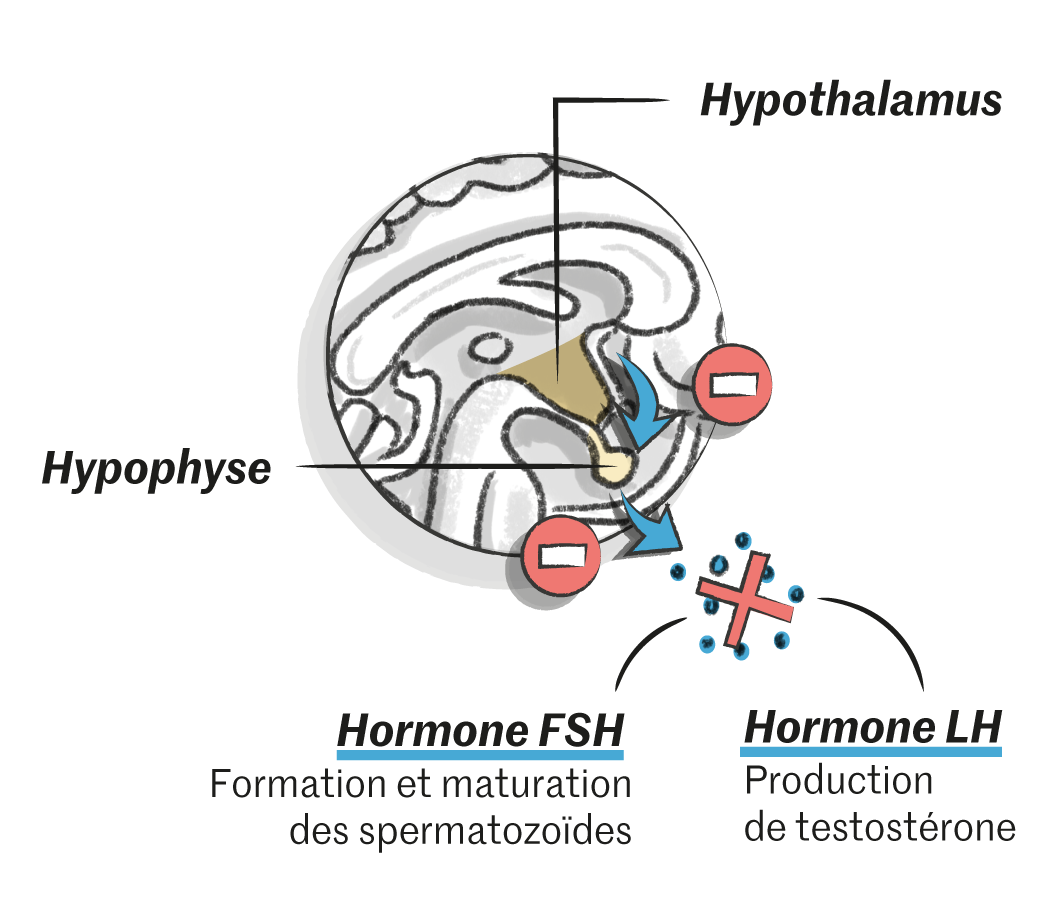
Ce qui n’a pas empêché les chercheurs de s’activer. Dès les années 1970, ils engagent les premiers essais avec une piste privilégiée : l’injection de testostérone. Ajouter des hormones masculines pour supprimer les spermatozoïdes, l’idée peut surprendre. Pour en comprendre le principe, un petit rappel physiologique s’impose. Tout part de l’hypothalamus. C’est cette glande cérébrale, véritable chef d’orchestre hormonal, qui ordonne à sa voisine l’hypophyse de lancer le travail. Dès lors, deux substances essentielles sont produites, l’hormone lutéinisante (LH) et l’hormone folliculo-stimulante (FSH), qui vont permettre aux testicules de fabriquer tout à la fois des spermatozoïdes et la testostérone indispensable à leur développement. Beaucoup de testostérone : la concentration hormonale y est 100 fois plus importante que dans le sang. En retour, une boucle de rétroaction vient informer l’hypothalamus du niveau auquel il doit continuer à faire jouer l’orchestre. Si bien que, lorsque l’hypothalamus reçoit de la testostérone venue de l’extérieur, il estime ce niveau atteint… et il coupe le son.
La pratique se révèle très efficace. Plusieurs essais montrent rapidement, sur des rongeurs d’abord puis sur des humains, que la production de spermatozoïdes chute en quelques semaines. Deux essais cliniques sont alors organisés par l’OMS, sur 271 et 399 couples, cette fois pour voir ce qu’il advient avec cette injection mensuelle pour seul moyen de contraception. Leurs résultats sont publiés en 1990 et en 1996. « C’était très efficace, résume David Serfaty. Mais il y avait pas mal d’effets secondaires : prise de poids, baisse de la libido et de la fonction sexuelle, troubles de l’humeur… La piste a été abandonnée. »
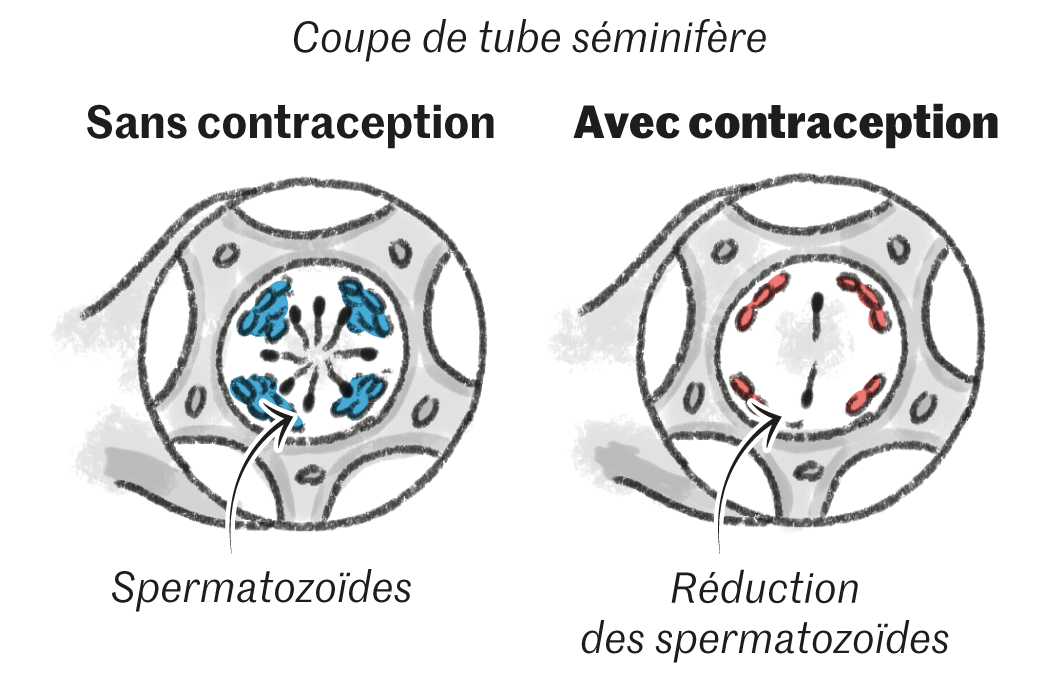
Pour atteindre l’hypothalamus, les chercheurs changent de messager. Cette fois, c’est un progestatif – une hormone synthétique imitant la progestérone – qui donnera le la au maestro et conduira à l’arrêt de la production de LH, de FSH et de testostérone. Seul problème, cette dernière reste indispensable au bon fonctionnement de l’organisme masculin, notamment pour la production musculaire. Aussi, un peu de testostérone est ajoutée au cocktail. Après des années de mise au point, l’OMS lance, en 2008, un nouvel essai clinique, baptisé « Conrad ». Recrutés sur dix sites à travers le monde, les volontaires reçoivent, toutes les huit semaines, les deux produits en intramusculaire. Les résultats, publiés en 2016, sont spectaculaires : 96 % des hommes passent sous le seuil visé (1 million de spermatozoïdes par millilitre de sperme, 50 fois moins que la concentration moyenne), et, sur les 266 couples suivis, seulement quatre grossesses surviennent pendant l’année de traitement. « L’efficacité rejoignait les meilleurs contraceptifs féminins, c’était remarquable, se souvient, Richard Anderson, de l’université d’Edimbourg, responsable des essais en Ecosse. Les regrets n’en ont été que plus amers. »
Dix ans d’obscurité
Car l’OMS décide de tout arrêter. En cause : des effets indésirables trop nombreux, plus particulièrement deux dépressions graves et un suicide. L’OMS met en avant la fréquence des troubles de l’humeur. Sauf que, une fois le détail des données rendu public, il s’avérera que 62 de ces 65 troubles provenaient d’un seul centre, en Indonésie. « Avaient-ils bien conduit l’essai ? En tout cas, cette décision prise sans concertation a été regrettable », estime Richard Anderson.
La contraception masculine semble repartie pour dix ans d’obscurité. D’autant que les deux seuls laboratoires pharmaceutiques à y avoir cru, l’allemand Schering et le néerlandais Organon, ont baissé pavillon, faute, selon eux, d’un marché suffisant. Mais un train à l’arrêt peut en cacher un autre. Au même moment, les équipes de Population Council et des NIH mettent la dernière main à un nouveau produit, un gel composé d’un progestatif nommé Nestorone et d’un dérivé de testostérone. Le premier est déjà utilisé dans des anneaux vaginaux, le second dans les traitements contre le manque d’hormones masculines. Après de nombreux tests sur des rats et des singes et quatre essais cliniques sur des durées et des groupes d’hommes limités, l’équipe lance en 2018 la phase 2B de l’essai NES/T. Elle vise alors le recrutement de 420 couples, dans quinze centres à travers le monde. « Nous voulions disposer de résultats sur 200 couples ayant suivi le traitement pendant un an, et nous devrions les avoir en mars prochain », indique Régine Sitruk-Ware.
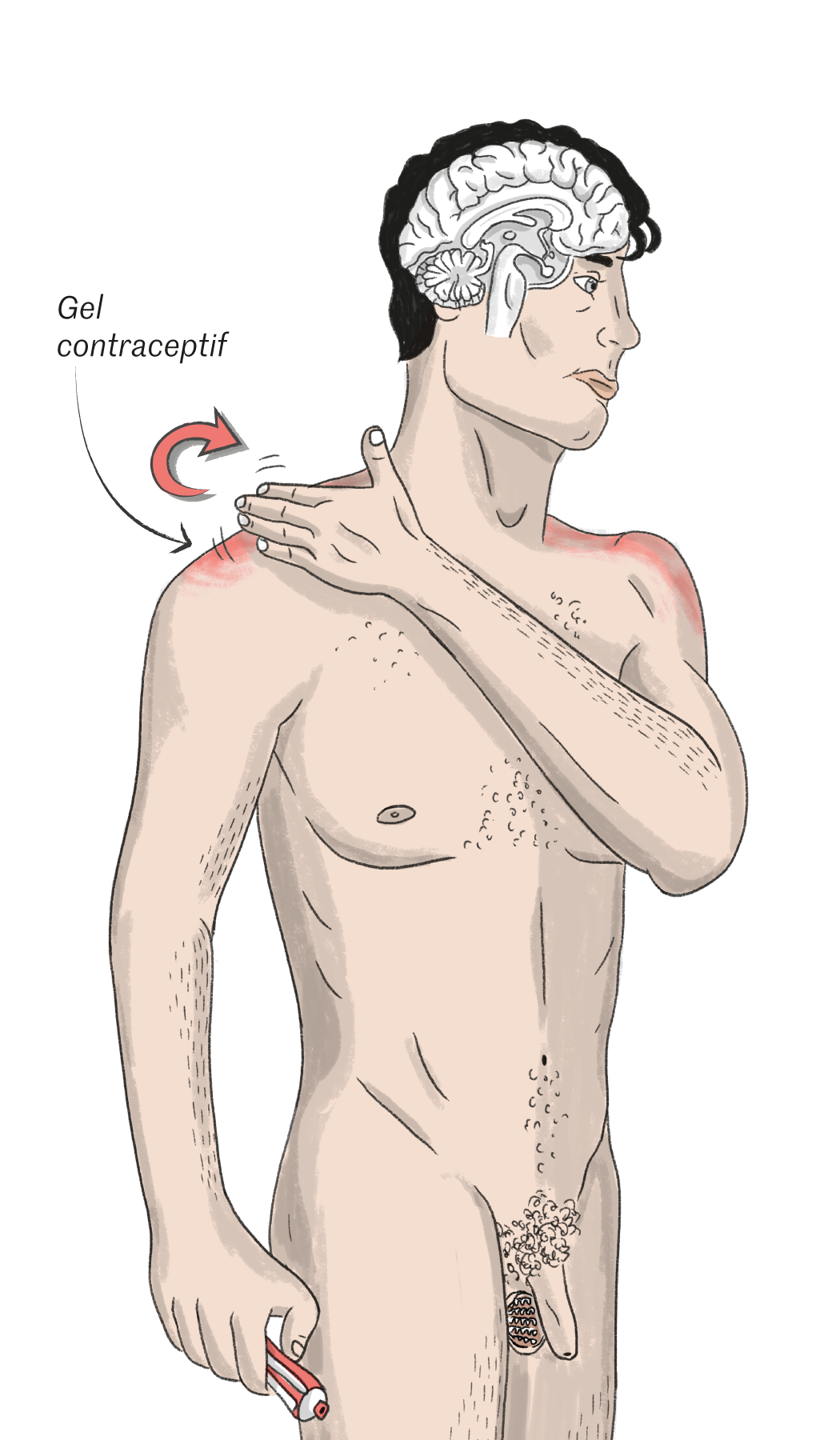
Fonctionnement du gel NES/T contraceptif
Encore à l’étude, ce gel à appliquer tous les jours sur les épaules réduit la production de spermatozoïdes. Le seuil visé pour une contraception efficace est d'un million de spermatozoïdes par ml (50 fois moins que la moyenne).
Le mode d’emploi est particulièrement simple. Les hommes doivent juste appliquer, sur chaque épaule, une noisette de 2,5 millilitres de gel. Pendant les premières semaines, les femmes poursuivent leur contraception habituelle. Elles ne l’interrompent que lorsque les analyses de sperme confirment le passage sous le fameux million de spermatozoïdes par millilitre. L’essai proprement dit dure alors un an – celui de la famille Hall s’arrêtait fin décembre 2023. Avec quelques précautions indispensables, détaille Jon : « Après avoir étalé le produit, ce qui prend quelques secondes, il ne faut pas avoir de contacts tactiles pendant quatre heures avec vos enfants ou votre femme. Au début, je le mettais le matin, mais c’était frustrant pour les enfants, et, en plus, j’avais des problèmes pour dormir. Je suis passé au soir, une fois les enfants couchés. Et j’ai retrouvé le sommeil. » Et pour les rapports sexuels ? Sur l’écran de la conversation en visio, Jon Hall sourit. « Soit je mets le gel après, soit je garde un tee-shirt. Je vous assure qu’on s’y fait. » Comme ils se sont habitués aux poussées d’acné des premiers mois, au retour temporaire des crampes menstruelles que Kelly n’avait plus connues depuis l’adolescence. Ou encore à l’augmentation de la libido. « La sienne comme la mienne, précise-t-elle. On ne s’y attendait pas, et ça nous va très bien. »
Les deux cheffes de file, Régine Sitruk-Ware et Diana Blithe, ne cachent pas leur enthousiasme. Elles ne veulent pas encore donner les détails des résultats. Mais elles assurent que le nombre de grossesses inattendues est infime. Tout aussi important, douze couples qui souhaitaient concevoir un enfant après l’essai y sont effectivement parvenus, ce qui confirme la réversibilité de la méthode. A l’inverse, la plupart de ceux qui ne le voulaient pas ont manifesté le regret de ne pas pouvoir continuer l’usage du gel et veulent participer au futur essai de phase 3. Tout le monde a hâte de s’y lancer. « Il nous manque deux choses importantes, tempère toutefois Régine Sitruk-Ware. Des directives précises de la Food and Drug Administration quant aux objectifs à atteindre en matière d’efficacité et de sûreté, et un partenaire susceptible de nous apporter les millions de dollars que coûte un tel essai. » Autrement dit, un laboratoire pharmaceutique prêt à parier sur un marché longtemps jugé hypothétique et que plusieurs études chiffrent désormais en milliards de dollars annuels.
Dans cette course, le gel NES/T paraît avoir plusieurs longueurs d’avance sur ses concurrents. Un peloton fourni, en vérité. En bonne place, on y trouve deux pilules hormonales, elles aussi développées par les NIH. L’idée peut sembler plus naturelle et moins contraignante qu’un gel. Sauf que, par voie orale, la testostérone se métabolise en quelques minutes sans jamais atteindre le sang, et moins encore l’hypothalamus. En modifiant deux groupes chimiques et en y adjoignant un acide gras, les équipes de Stephanie Page et de sa collègue Christina Wang, au Lundquist Institute de l’université de Californie à Los Angeles (UCLA), sont parvenues à contourner la difficulté et à toucher la glande cérébrale. Lors de deux essais cliniques, conduits respectivement en 2019 et en 2020, la DNAU et la 11βMNTDC ont interrompu, en un mois, la production d’hormones LH et FSH indispensables au développement des spermatozoïdes.
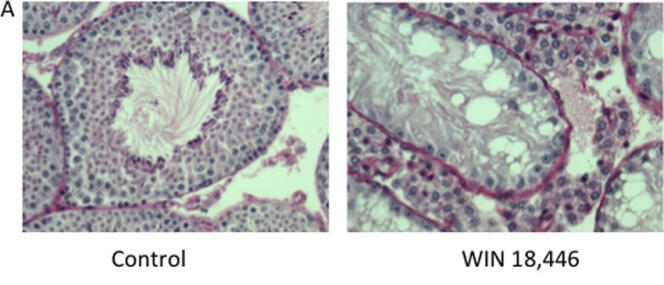
D’autres poursuivent des pistes non hormonales. Parfois en s’attaquant de nouveau à la production de spermatozoïdes, comme la start-up californienne YourChoice Therapeutics avec le YCT529 ou encore John Amory, à Seattle, avec le WIN18446. Tous deux ont pris pour cible l’acide rétinoïque, un dérivé de la vitamine A, indispensable au développement des cellules sexuelles masculines. « Mais comme il y a de la vitamine A partout, il faut s’assurer que ça n’agisse que dans les testicules », commente le chercheur américain. Le YCT529 est en essai clinique de phase 1, le WIN18446, en phase préclinique. Sans les faire disparaître, on peut aussi s’attaquer aux propriétés des spermatozoïdes, comme leur mobilité ou leur capacité de pénétrer dans les ovules. C’est le cas de la triptonide, un dérivé d’une herbe chinoise, déjà testé par une équipe de l’UCLA sur des souris et des singes. Ou encore d’un inhibiteur de la protéine adénylate cyclase, qui, selon un récent article d’une équipe new-yorkaise, interromprait pour vingt-quatre heures la fertilité des souris mâles : le rêve d’une « contraception à la demande », selon ses promoteurs. Un troisième groupe de produits tente de bloquer la transmission des spermatozoïdes jusqu’à la verge. C’est le cas du Risug, dérivé américain d’un vieux traitement développé en Inde dans les années 1970 ; ou encore de l’hydrogel Adam, de la société Contraline, capable, selon ses producteurs, de boucher pour deux ans les canaux déférents.
Laquelle de ces solutions pourra mettre fin au fléau des naissances non désirées et au déséquilibre contraceptif criant entre les genres ? « NES/T sera sans doute le premier, pronostique John Amory. Mais seul, il ne suffira pas. Pour que les hommes changent véritablement le paysage, il faudra, comme chez les femmes, leur offrir un éventail de propositions. La contraception hormonale et sa prise de poids, ça peut être très bien pour un jeune homme qui court après la masse musculaire. Pour moi, c’est moins sûr. » Diana Blithe lui fait écho : « Pour un couple installé, le gel est parfait, mais à ma fille qui viendrait de rencontrer un garçon dans un bar, je conseillerais de se protéger seule. » La deuxième révolution contraceptive est sans doute en marche, mais l’égalité n’est pas encore pour demain.
« C’est un résultat enthousiasmant », estime Steve Kretschmer, directeur exécutif de la société de conseil Desire Line. L’enquête qu’il a coordonnée, conduite sur 15 000 personnes dans sept pays (quatre en Afrique, deux en Asie et les Etats-Unis), en septembre 2022, conclut que les hommes seraient largement prêts à recourir à un nouveau contraceptif masculin, un an après sa mise sur le marché. Le taux d’acceptation le plus élevé (76 %) est observé au Kenya et au Nigeria. Le plus faible revient aux Etats-Unis, avec 39 %. Ce chiffre grimpe toutefois à 49 % chez les hommes américains interrogés après l’arrêt Dobbs, du 24 juin 2022, qui réduit l’accès des femmes à l’avortement. De la même manière, les femmes interrogées dans cette enquête financée par la Fondation Gates affirment dans leur majorité qu’elles seraient prêtes à faire confiance à leur compagnon. Les plus favorables sont les Vietnamiennes (86 %), les Bangladaises (84 %) et les Nigérianes (81 %), les plus réticentes sont les Congolaises (48 %) et les Ivoiriennes (52 %). Pour les enquêteurs, il existe donc un « marché considérable ».
Compte tenu de ces résultats, ils ont calculé également l’effet que ces nouveaux contraceptifs pourraient avoir sur les grossesses non désirées. A lui seul, un gel ne ferait baisser ce taux que de quelques points, comme, du reste, les autres produits actuellement à l’étude. En revanche, un ensemble de cinq contraceptifs masculins le ferait chuter de 18 à 36 points, selon les pays.


Aucun commentaire:
Enregistrer un commentaire