Véronique Duqueroy | 23 juin 2020
Traitements prescrits hors AMM, pénuries de masques, saturation des lits de réa, directives contradictoires… : les médecins français ont été confrontés à des enjeux éthiques inédits durant la crise sanitaire du Covid-19. Dans le cadre de notre série d’enquêtes sur l’éthique médicale en France, nous avons également invité les médecins inscrits sur Medscape édition française à répondre à un sondage en ligne entre le 16 avril et le 19 mai 2020. Nous avons reçu les témoignages de 470 praticiens et analysé les données de 336 médecins exerçant en France métropolitaine (80% de médecins spécialistes, 20% de généralistes).
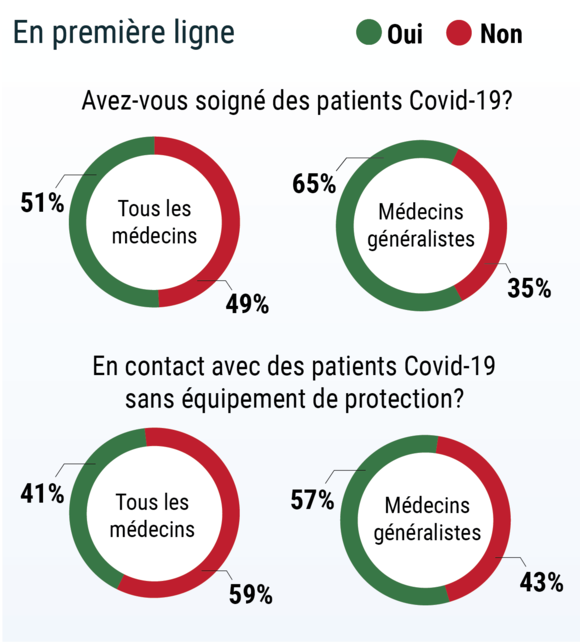
Un peu plus de la moitié des médecins français interrogés dans notre sondage ont dispensé des soins de première ligne à des patients atteints de Covid-19. C’était le cas pour 65% des médecins généralistes.
À peine 1% des médecins ont indiqué avoir pris un congé maladie pour éviter d'entrer en contact avec des patients Covid-19.
41% des praticiens, toutes spécialités confondues (dont 57% des généralistes) ont été en contact direct avec des patients atteints de covid-19 sans équipement de protection adéquate. Dénoncée sur toutes les plateformes de communication par les soignants, la pénurie de masques et de matériel de protection individuelle durant la crise du Covid-19 a été l’objet de multiples controverses. Alors que les médecins lançaient, parfois non sans humour, des appels désespérés, le Conseil d’Etat refusait de réquisitionner l’industrie. Des plaintes ont d’ailleurs été déposées contre les autorités sanitaires.
Sur le plan sanitaire, mais également symbolique, « l’affaire des masques » a eu un impact particulièrement négatif sur le ressenti des généralistes.
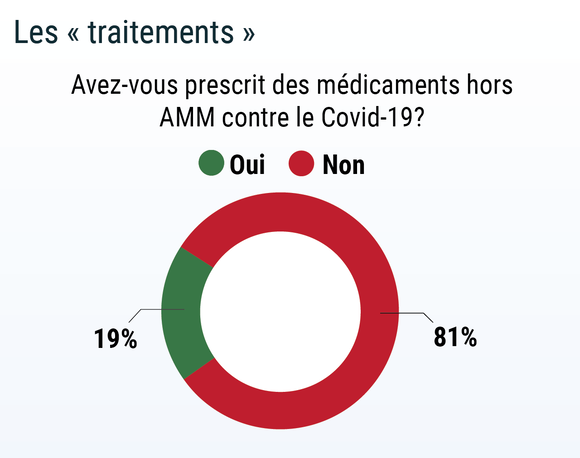
Près d’un médecin sur 5 a prescrit des médicaments qui n’avaient pas d’autorisation de mise sur le marché spécifique pour les patients atteints de Covid-19. Dans 75% des cas, il s’agissait de l’hydroxychloroquine/chloroquine, avec ou sans azithromycine.
L’azithromycine était également prescrit seul ou en association avec des antiinflammatoires et/ou du zinc. D’autres antibiotiques ont été utilisés, comme les quinolones (Ciflox), le céfixime (Oroken) ou des céphalosporines. Parmi les autres traitements expérimentés, on retrouve l’oséltamivir, le lopinavir/ritonavir (Kaletra), le tocilizumab et le remdésivir. Certains ont essayé des antihistaminiques.
Pour cet immunologiste, qui estime que « les lobbies hospitalo-pharmaceutiques ont fait de ravages, l’enfance de l’art pour les médecins de terrain est de prescrire au plus tôt, sans la moindre hésitation devant les symptômes » ― pour sa part il s’agissait d’une combinaison azithromycine + C3G + corticoïdes inhalés.
La prescription d’hydroxychloroquine, sans surprise, divise. Alors qu’un anesthésiste indique s’être fait, pour lui-même, une ordonnance de chloroquine en préventif, pour ce médecin de soins intensifs « l’hydroxychloroquine était le choix du service », décision qu’il désapprouvait, estimant « qu’il faut attendre des résultats d’études avant de l’utiliser ».
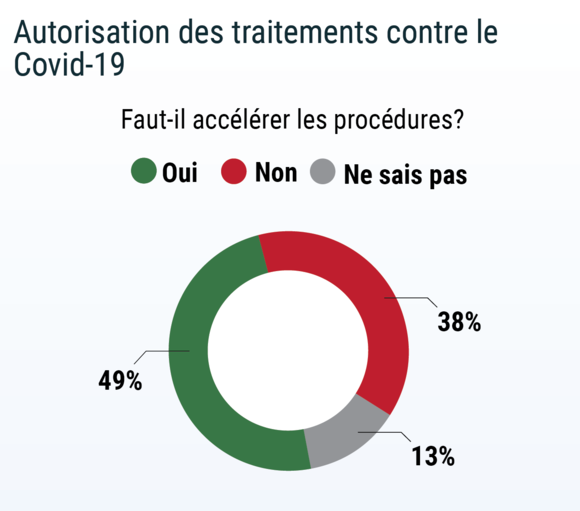
Anti-IL1 anakinra, hydroxychloroquine, colchicine, remdésivir, chlorprozamine… Les nombreux essais en cours sur le Covid-19, et les rebondissements très médiatisés sur les résultats d’études menées dans l’urgence, ont bouleversé les protocoles scientifiques. Ainsi, à la question : « Êtes-vous d'accord pour que le processus d'autorisation des médicaments et des vaccins contre le Covid-19 se fasse de façon accélérée, malgré les risques potentiels? » les médecins sont très partagés. Près de la moitié pense qu’une accélération des procédures est justifiée, alors que 3 médecins sur 8 sont contre, et 1 sur 8 ne savait que répondre.
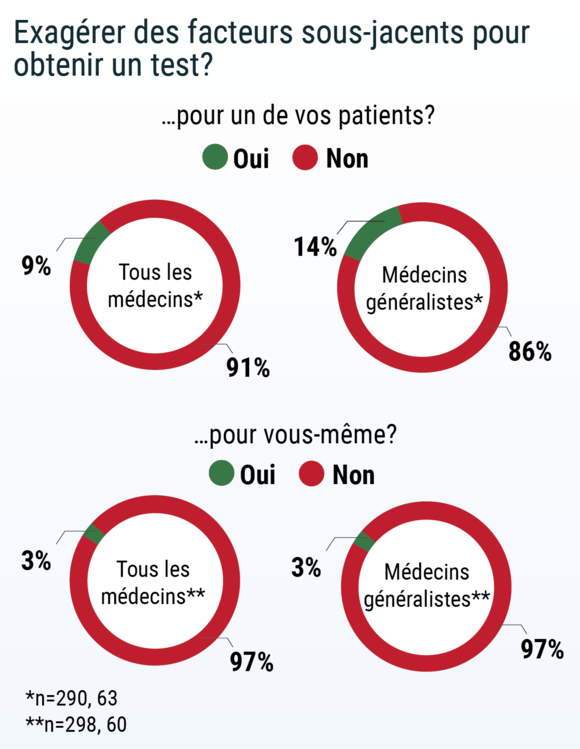
Près d’un médecin sur 10 (un généraliste sur 7) reconnaît avoir exagéré des facteurs de risques cliniques sous-jacents, afin qu’un de ses patients puisse être testé pour le Covid-19. Mais très peu (3%) ont utilisé ce stratagème pour être eux-mêmes testés. La disponibilité et la performance des tests ont fait défaut dès le début de l’épidémie en France. Après des semaines d’attente, la liste des tests sérologiques validés a enfin était communiquée, fin mai 2020.
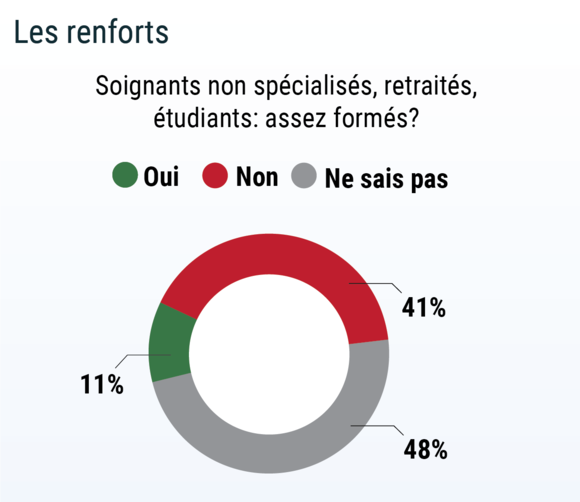
Un peu plus de 40% des médecins estiment que les soignants nouvellement impliqués dans la prise en charge des patients Covid-19 (non spécialisés, retraités, étudiants en médecine etc.) n’avaient pas reçu une formation adéquate. Le Covid a mis en lumière, de façon concrète, le manque de personnel médical et paramédical en France, dénoncé bien avant la crise par les soignants. Des étudiants, tels ceux de Kremlin-Bicêtre, ont notamment dû monter au front.
Un généraliste dénonce ainsi « la gestion catastrophique des ressources médicales, de nombreux praticiens en activité se retrouvant au chômage technique, pendant qu’on demandait à des retraités, voire des étudiants et du personnel non formé, à aller dans les services techniques de réa, ce qui constitue une perte de chance pour certains patients. » Voir Interview du Dr Galam, généraliste
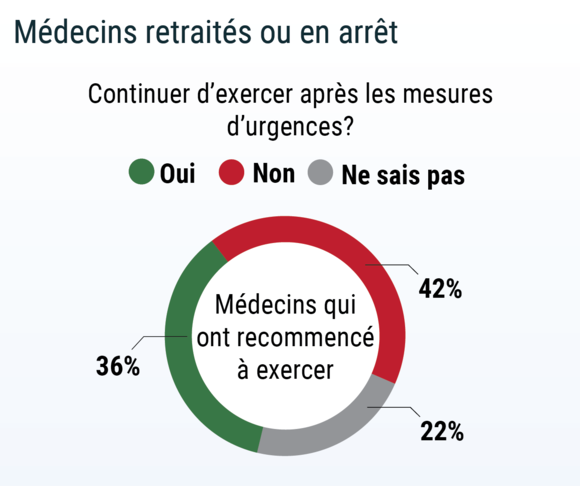
Des médecins retraités ou qui n’étaient plus en activité pour d’autres raisons, ont également repris du service durant la crise ; ceci malgré la mise en garde des autorités pour les personnes de plus de 70 ans, vécue par certains comme un « brutal coup de vieux ».
Dans notre sondage, parmi les médecins en retour d’activité*, 36% envisageaient de continuer à exercer même après la fin des mesures d’urgence.
*n=119
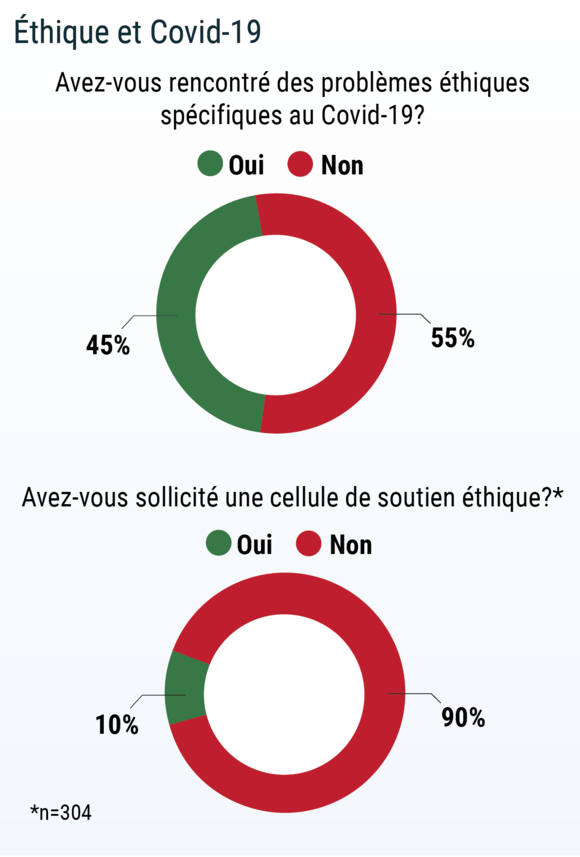
45% des médecins déclarent avoir été confrontés à des problèmes éthiques spécifiques, lors de leur pratique, au cours de l’épidémie de Covid-19.
La grande majorité (90%) n’a cependant pas fait appel à une des cellules éthiques de soutien, pourtant mises à la disposition des soignants durant la crise.

Les services de réanimation ont été le lieu d’une profonde remise en question éthique pour beaucoup des répondants à ce sondage. Dans leurs commentaires, les médecins déplorent « les problèmes d’accès » et la « saturation des lits ». Un urgentiste décrit « la sensation de pratiquer une forme d’euthanasie active dans une situation très traumatisante ». « Le dépassement des capacités d’hospitalisation en service conventionnel et en réanimation ont poussé à faire du triage, comme cela peut se voir en cas de plan Novi, mais sur une durée plus longue et avec des volumes de patients beaucoup plus importants » explique un autre urgentiste. « Les critères d’admission étaient plus strictes, ce qui a été une perte de chance certaine pour les patients ». Un autre déplore « des patients récusés sans que le réanimateur prenne la peine de les voir ».
Trier les patients en fonction de l’âge a choqué beaucoup de praticiens : « refus de réanimation pour plusieurs de mes patients qui auraient été acceptés en temps normal ». Un urgentiste se remémore « une patiente de 83 ans, non admise en raison de son âge : elle est décédée… » Un autre dénonce le refus de « transfert en hôpital d’un patient d’EHPAD pourtant relativement jeune (72 ans) ».
« La situation dramatique des EHPAD » a marqué les médecins. Au-delà de « l’impossibilité de suivre ses patients en maison de retraite », beaucoup reviennent sur les « isolements forcés », parfois « inhumains ». « La direction demandait le confinement d’un résident dément Covid+ asymptomatique dans sa chambre fermée à clé : j’ai refusé », témoigne un généraliste. Un gériatre dénonce la « limitation du droit d’aller et venir pour les patients âgés déambulants ». L’interdiction de visites des familles, aussi bien en EHPAD que dans les services de soins intensifs et palliatifs, a été perçue « comme un manque d’humanité », laissant une « impression de voler les derniers instants des patients à leurs familles ».

« Le retard de prise en charge des patients non Covid » est un des éléments qui a le plus préoccupé les médecins, en particuliers en oncologie, avec notamment des « décalages de chirurgie pour cancer ». Un cancérologue a été « choqué par la décision d’une collègue d’arrêter la chimio de tous ses patients. » La crise sanitaire a ainsi « condamné des malades », et a fait refuser « des examens pour ceux avec des poly pathologies ».
Un gynécologue explique avoir dû refuser des « demandes d’accouchement à domicile par des femmes non suivies au cabinet ». Un autre relate : « L’interdiction de la présence des pères, lors de la naissance et/ou pendant les 1ers jours de vie, a été très difficile à faire accepter par une profession qui justement se bat pour qu’ils trouvent leur place ».
La prise en charge des patients en psychiatrie a été particulièrement difficile, avec des conséquences parfois dramatiques : « ne pas pouvoir faire hospitaliser une patiente qui acceptait seulement notre service… la procédure imposant le passage en service d’attente, elle s’est suicidée ». « Ils ont dispatché mes patients sans attendre mon avis », déplore un autre psychiatre.
L’angoisse des patients : les médecins se sont parfois sentis « impuissants devant des patients inquiets » et ont été sollicités pour de nombreuses « demandes d’arrêts de travail ». Certains ont accepté pour « éloigner des patients d’un cluster (ex. usine) » ou « pour qu’ils puissent garder leurs enfants ». Un généraliste décrit « un patient ambulancier qui dormait dans sa voiture depuis 1 mois et demi pour ne pas contaminer sa famille ! ». Beaucoup rapportent une augmentation des demandes d’arrêts maladies « abusives », mais aussi de prescription d’hydroxychloroquine, de masques et de tests, rendant des relations médecins-patients parfois « conflictuelles ».

Pénurie de matériel : « Ne pas pouvoir tester tous les patients suspects de Covid », ou faire face à des « refus de services pour tester ses patients » a été une source d’inquiétude pour les médecins. L’un explique : « J’ai dû reprendre le travail sans même savoir si je suis encore contagieux ! ». Un autre : « risque potentiel de contamination de ma famille alors que moi-même je vois des patients évidement infectés, sans matériel de protection ». À l’urgence, d’autres mentionnent « la pénurie de sédatifs », dénoncée dès le mois d’avril.
« La protection du secret médical vis-à-vis du statut viral » des patients, mais aussi « des collègues », a fait l’objet de pressions. « Les comptes-rendus des résultats étaient donnés nominativement à des administratifs ne concourant pas à la prise en charge du patient », révèle un généraliste. Certains relatent les « pressions des employeurs » pour « divulguer l’information sur la positivité des patients au SARS-CoV-2. » Pour d’autres, c’est le « recueil des données sans consentement clair des patients » qui a posé problème.
Enfin, suivre des directives avec lesquelles ils étaient en désaccord ou des « recommandations qui évoluent d’un jour à l’autre » a été une grande source de frustration. « Ce confinement est plus nuisible que bénéfique » déclare un généraliste qui se demandait comment « prêcher pour cette mesure alors que je ne suis pas d’accord. » « Faire varier les recommandations médicales pour cacher les carences n’est pas éthique » souligne un généraliste. « L’interdiction de prescription de l’hydroxychloroquine », ou inversement, « la prescription hors AMM, d’un traitement non validé » s’est avéré délicat. Un cardiologue s’interroge : « Quel degré d’informations donner? Comment lutter contre les fausses rumeurs et désinformations? ». Ainsi, nombreux sont les répondants « en colère » contre « les autorités sanitaires (Ordre, ARS…) » et gouvernementales, dont la gestion de la crise est très durement jugée.
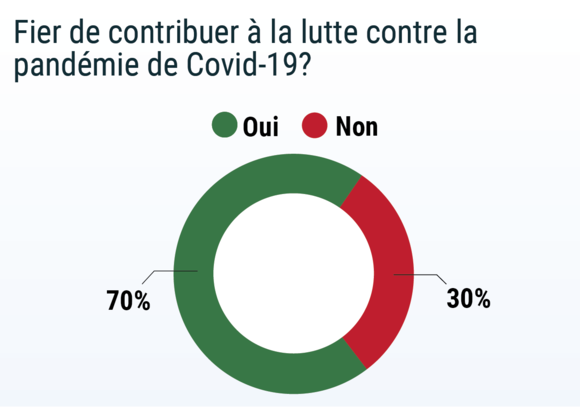
Si 70% des répondants* reconnaissent être fiers d’avoir participé à la lutte contre l’épidémie, ils invitent cependant à la modestie : « Il ne faut pas en faire trop, je suis un professionnel, pas un héros » précise un urgentiste. Un autre : « Nous ne sommes pas des héros, ni des martyrs, ni des inconscients ». Pour ce gastro-entérologue, « il faudrait dédramatiser cette pandémie… bien moins mortelle que d’autres maladies ». Un chirurgien remet les pendules à l’heure : « Nous faisons notre travail comme toujours. Si héroïsme il y a, il est pratiqué tous les jours depuis des années dans un système étouffé par l’administratif, la T2A et les restrictions financières. Le Covid ne fait qu’exacerber et mettre en lumière les problèmes préexistants. »
On décèle de l’amertume chez de nombreux répondants. Un généraliste « aurait aimé en faire plus, mais l’État gère de trop haut, sans comprendre la médecine clinique et les services qu’auraient pu rendre les médecins de ville s’ils avaient été mieux protégés. » Un autre estime avoir été « utile sur le terrain… mais fier, non, vu le bazar… ». Ils estiment en effet que les médecins n’en sortiront pas grandis : « Fier de la médecine, mais pas des débats entre médecins ! ». Un anesthésiste se dit « dégouté des débats des médecins sur la prise en charge médicamenteuse, qui fait remettre en question la confiance dans la médecine par les patients. »
« Non je ne suis pas fière… si nous avions eu les moyens de donner une chance à tous les patients dont l’état de base le méritait, nous pourrions être fiers », témoigne avec regret une urgentiste, alors qu’un autre, écrit simplement : « je suis fatigué de tout ça ». Pour ce réanimateur : « Ce n’est pas l’intensité [de la crise] qui est différente – j’ai vécu d’autres situations aussi lourdes – mais sa durée, l’absence d’horizon, et la quasi-certitude qu’on aura rien appris… »
Aucun commentaire:
Enregistrer un commentaire