Par Béatrice Jérôme Publié le 9 avril 2021
L’unité du centre hospitalier Rives-de-Seine soulage la douleur des malades en fin de vie. Les soignants s’assurent aussi et surtout qu’en dépit de la maladie, les patients aient la meilleure vie possible.
« Alors monsieur G., c’est fini ! » : la docteure Nathalie de Soultrait s’avance lentement et d’une voix douce s’adresse au défunt : « Monsieur G., on va vous enlever votre pacemaker. » Elle fait le tour du lit, s’approche et répète : « Monsieur G. On va vous enlever votre pacemaker. » La chambre plongée dans la pénombre est décorée d’une orchidée blanche et d’un bromélia rouge. Elle sort. La porte restera entrouverte. Le corps ne sera pas soustrait au regard des visiteurs ou des patients qui passent dans le couloir. Ils verront son visage apaisé à la lueur d’une bougie blanche.
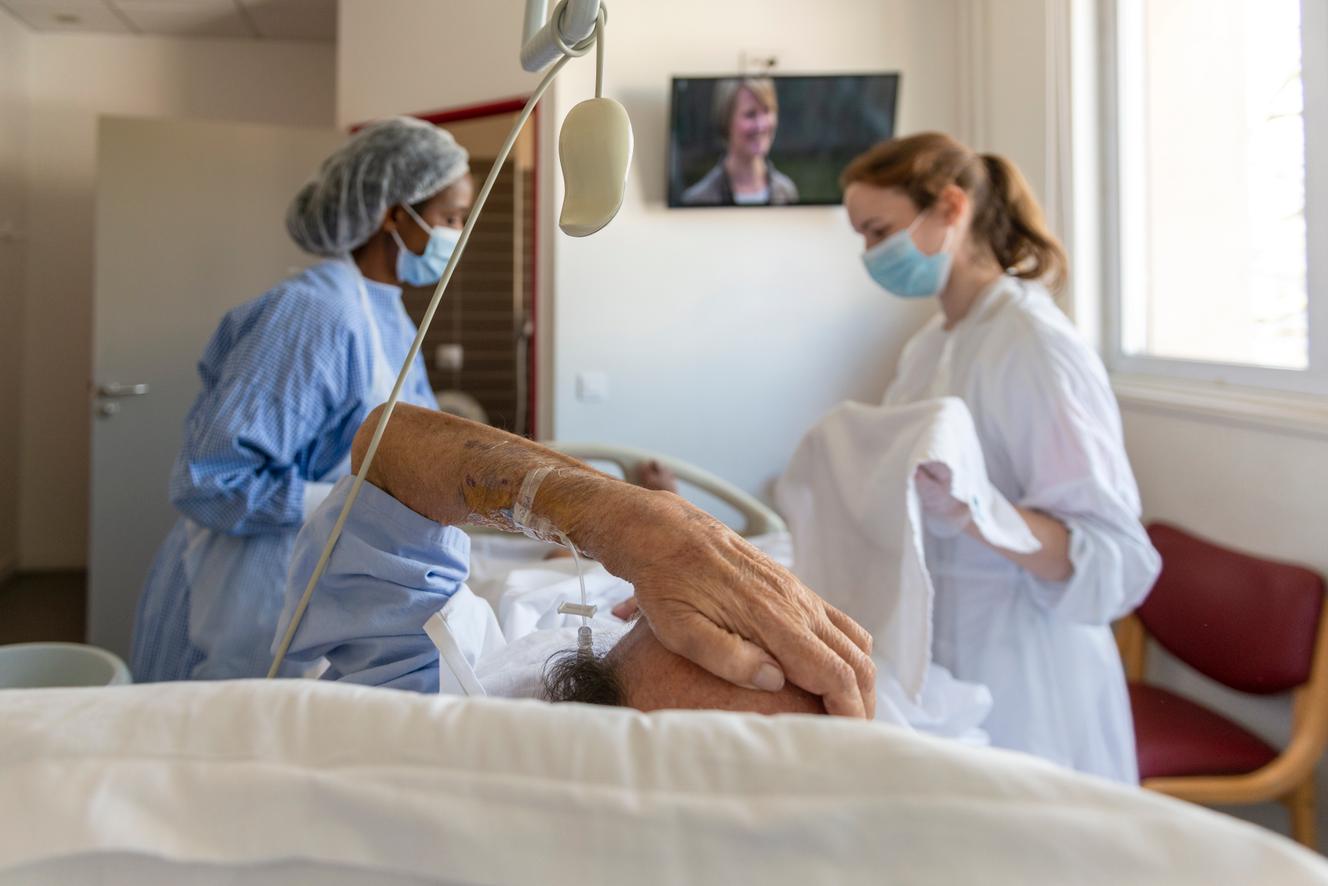
La mort n’est pas cachée à l’unité de soins palliatifs du centre hospitalier Rives-de-Seine à Puteaux (Hauts-de-Seine). « On ne la combat pas. On ne la fuit pas non plus. On la considère comme un processus naturel qui fait partie de la vie », confie Ségolène Perruchio, chef de ce service de douze lits où 250 patients entrent chaque année et dont seul un sur cinq ressort vivant. Deux cents y meurent, soit deux décès tous les trois jours.
Ici, l’ennemie n’est pas la mort mais la douleur. Atteints d’un cancer en phase terminale, d’une maladie incurable, bien des patients requièrent des doses de morphine qui feraient frémir la plupart des services hospitaliers. Malgré l’arsenal de stupéfiants à sa disposition, chaque soignant du service a entendu une fois au moins dans la bouche d’un patient : « Je veux que vous m’aidiez à partir. » « La demande est formulée, observe Marie Simian, psychologue au sein de l’unité. Mais, pour l’immense majorité des patients, elle disparaît dès que la douleur s’apaise. »
Etienne Prache, bénévole aux Petits Frères des pauvres, recueille depuis vingt ans les confidences des patients du lieu : « S’il n’y a plus de souffrance physique, la demande d’euthanasie s’arrête », confirme ce publicitaire à la retraite. « Vous savez que l’unité est un cinq-étoiles des soins palliatifs, s’exclame-t-il. Ici, les malades sont cocoonnés, choyés, entourés. Ils se sentent en sécurité. Dès lors qu’ils n’ont plus mal, ils deviennent comme vous et moi, et même joyeux parfois ! »
Souffrance psychique
Ségolène Perruchio reconnaît qu’« une infime minorité persistent à demander l’euthanasie ». Le plus souvent, ce sont des patients qui ne supportent pas l’idée de la déchéance de leur corps. Certains souffrent de la maladie de Charcot, d’autres de cancers. « Mais dès qu’on leur dit qu’on ne va pas les tuer, que la loi l’interdit, notre réponse provoque paradoxalement un regain d’envie de vivre chez certains », observe-t-elle.
Se fondant sur ces expériences, Edith De Sa Moreira, médecin à l’unité de soins palliatifs, récuse l’idée que « beaucoup de personnes en fin de vie voudraient être endormies pour ne pas avoir à supporter la mort. Ce n’est pas une réalité à partir du moment où on est disponibles et où on les accompagne ». Toute loi qui créerait le droit au « suicide assisté » supprimerait, soutient-elle, « l’espace qui existe aujourd’hui pour permettre au médecin d’aider le patient à surmonter la peur de mourir, crainte inhérente à toute fin de vie ».
« L’objectif n’est pas que les patients vivent le plus longtemps possible, mais que leur vie soit la meilleure possible », Séglène Perruchio, chef de service
La « sédation profonde et continue jusqu’au décès », autorisée par la loi Claeys-Leonetti de 2016 est-elle davantage demandée ? Pas plus que « deux fois par an », révèle Mme Perruchio. « On ne laisse pas les gens arriver au stade où ils la demandent. On a le plus souvent les moyens de les soulager avec des antalgiques ou des sédations proportionnées pour leur permettre de se réveiller en étant plus confortables. »
Si « l’envie d’en finir » est indexée sur la douleur physique, reste la souffrance psychique. Comment « raccrocher à la vie des gens qui sont morts dans leur tête avant d’être morts dans leur corps ? C’est là notre grand challenge », reconnaît la chef de service. « L’objectif n’est pas que les patients vivent le plus longtemps possible, précise-t-elle, mais que leur vie, malgré la maladie, soit la meilleure possible. » A Puteaux, le défi se relève de plusieurs façons.
D’abord, il y a le décor des lieux : la teinte taupe des portes des chambres, les chambranles framboise, les fauteuils club en cuir du salon des familles font qu’une fois franchi le seuil la déréliction tend à disparaître. Chaque mercredi, l’odeur du clafoutis ou de la tarte aux pommes contribue aussi à chasser toute idée morbide.
« Non-réponses »
Dans la cuisine, ce 31 mars, une patiente a posé ses cannes de marche pour éplucher les fruits. La fille d’un autre patient prépare un gâteau surprise. Monsieur M. a pris son déambulateur pour aller jeter un œil à l’atelier pâtisserie. « J’en ai fait des hôpitaux,soupire ce Nanterrien. Jamais je n’ai vu une telle disponibilité, une telle gentillesse. Il y a chez les soignants une humanité impressionnante. Cela a forcément un impact positif sur mon état. »
La tarte aux pommes encore chaude circule de chambre en chambre. Les assiettes sur le chariot sont en porcelaine. « On mange avec les yeux », sourit Malika Ourdi, agent des services hospitaliers. A l’office, elle montre fièrement les plats, verres, ramequins qui permettent de dresser le couvert des patients« comme à la maison ». Chacun déjeune ou dîne à l’heure de son choix. Les repas sont à la carte.
« Ici, on n’accueille pas des malades mais des personnes », insiste Nathalie de Soultrait. « Les gens se rendent compte au bout de quelque temps que l’unité de soins palliatifs n’est pas un mouroir mais au contraire un “vivoir”, presque un endroit gai… » , sourit Mme Perruchio. « Parmi tous les services où j’ai travaillé, assure Juliette Isla, psychomotricienne, l’unité de soins palliatifs de Puteaux est celui où j’ai ressenti le plus de vie. Dans la plupart des services, la mort n’existe pas, du coup, il n’y a pas de vie. Ici, la mort est présente, du coup, il y a de la vie aussi. »
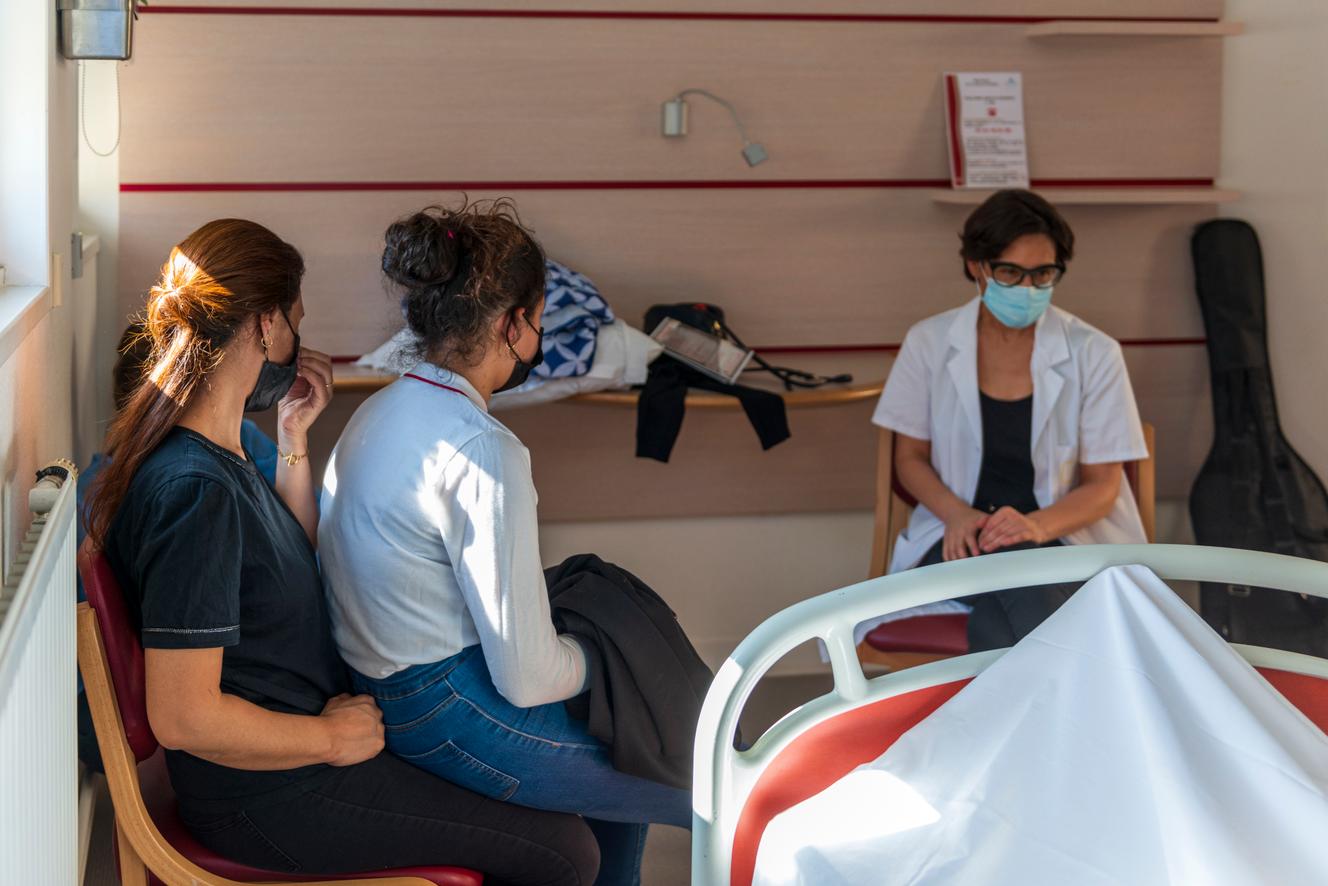
Ce mercredi 31 mars, après sa tournée des chambres, Marie Simian prend le temps d’une pause avec quelques soignants dans le petit local autour d’un café. « En soins palliatifs, confie la psychologue, on est confrontés aux pires angoisses d’abandon, de solitude, de déliaison. On est face à l’impensable, à la catastrophe qui peut survenir à tout instant. Face à cela, on est souvent dans des non-réponses. L’objectif n’est pas de trouver la meilleure solution, c’est d’appliquer la moins mauvaise. » Pour y parvenir, « on se réunit beaucoup, on discute entre nous. On réfléchit tout le temps ».
Travail en binôme
Vendredi 2 avril, la pendule indique 9 heures dans la salle de soins, l’heure des transmissions. Douze blouses blanches font le bilan de la veille et de la nuit, préparent les admissions. Monsieur F., 69 ans, est attendu en fin de matinée. Il arrive sur un brancard. Mme de Soultrait l’accompagne dans sa chambre. « Je vais défaillir », dit soudain le nouvel arrivant, 48 kilos pour 1,72 mètre, avant de demander un jus d’orange ou de pomme avec une paille. Dans l’unité, les pailles sont proscrites pour éviter les fausses routes, mais que faire si cela rassure ce patient ? Avec une aide-soignante, Caroline Sanpaio, l’infirmière, fabrique pour lui une paille avec un tube de plastique. « D’habitude, nous sommes toujours deux ou trois pour accueillir les patients », glisse Mme de Soultrait.
« Dans la plupart des services, la mort n’existe pas, du coup, il n’y a pas de vie. Ici, la mort est présente, du coup, il y a de la vie », Juliette Isla, psychomotricienne
Accueil, toilette, soins : chaque acte s’accomplit en « binôme »pour « croiser les regards » entre différents corps de métier. « Quand elles sont deux, elles arrivent aussi à rire. Quand elles sont seules, c’est plus difficile », observe Françoise Philippe, l’autre bénévole au sein de l’unité de soins palliatifs.
Noémie, une infirmière, s’est aperçue que chanter Dalida et Céline Dion avec une patiente rendait sa toilette plus facile à réaliser. Grâce à l’hypnose, la médecin Mélanie Monribot aide les infirmières à manipuler des patients « douloureux ». Masser les corps pour qu’ils retrouvent des sensations est un art que pratique Juliette Isla, la psychomotricienne.
Le travail en binôme implique près de deux fois plus de personnels que dans un service de gériatrie aiguë : l’unité de soins palliatifs de Puteaux compte une aide-soignante et une infirmière pour six patients. Un encadrement qui a un coût et qui explique le faible nombre de ces services spécialisés en France. Le pays compte 164 unités de soins palliatifs pour un total de 1880 lits. Pourtant, bien des services gagneraient à s’inspirer de la « culture des soins palliatifs », estime la chef de service, Ségolène Perruchio, qui intervient à la tête d’une antenne mobile au sein des hôpitaux alentour.
Un immense sourire
Outre le travail en binôme, les soins palliatifs consistent à « écouter ». « On pose le moins de questions possible aux malades. En revanche, on prend le temps de s’asseoir avec eux et avec leur famille », résume la médecin.
A 15 h 30 ce vendredi, Sonia B. et sa fille Laura ont rendez-vous avec Mélanie Monribot et Marie Simian. Lorsqu’elle retrace les étapes de la maladie de son mari, jusqu’à son arrivée dans le service, Sonia laisse couler ses larmes. « On est là pour s’occuper de votre mari et de ton papa, dit d’une voix posée Mme Monribot, pour lui apporter ce qu’il faut pour le soulager. Et vous permettre de passer du temps avec lui. »
Après cet entretien, Laura échange un « check » avec son père. « De quoi as-tu besoin ? », demande Sonia à son mari, 74 ans, ex-chanteur et grand amateur de rock. « Tu veux que je ramène ta guitare ? » « Non », répond-il d’un air triste. La conversation roule pourtant sur la musique. Marie Simian quitte alors la chambre. La psychologue revient avec sa propre guitare basse. Elle pose l’instrument sur le lit. Il caresse les cordes de l’instrument. Son visage s’illumine d’un immense sourire. Celui que Marie Simian guettait depuis son arrivée dans le service.
La journée s’achève. Ce jour-là, l’équipe n’a pas réussi à organiser un « temps bonsaï », cette réunion hebdomadaire qui permet aux soignants de parler des patients décédés, de faire le deuil. « Ici, glisse Marie Simian, on est dans l’éphémère. Quand on rentre le soir chez nous, on ne sait pas qui on va retrouver le lendemain. » Le bonsaï est symbole d’éternité pour les Japonais. Il est l’arbre que le service a pour habitude de placer dans la chambre de chaque défunt.


Aucun commentaire:
Enregistrer un commentaire